【2024年版】筋萎縮性側索硬化症(ALS)の原因・予後・診断・治療・リハビリテーションまで解説
筋萎縮性側索硬化症の概要
筋萎縮性側索硬化症(ALS)は、中枢神経系の進行性の神経変性疾患です。この病気は、脳や脊髄にある運動ニューロンが徐々に変性・死滅することによって、筋肉の弱化と萎縮を引き起こします。その結果、患者は歩行、話すこと、食べること、呼吸することなどの自発的な筋肉活動を徐々に失います (NINDS) 。
ALSの診断には、神経学的検査や筋電図(EMG)、神経伝導速度検査、MRIなどが用いられます。これらの検査により、他の疾患を除外し、運動ニューロンの障害を確認します (Mayo Clinic) 。診断が確定すると、病気の進行を遅らせ、症状を緩和するための治療が行われます。
治療には、リルゾールやエダラボンなどの薬剤が使用され、これらは病気の進行を緩やかにします。補助療法として、理学療法、作業療法、言語療法があり、筋力維持やコミュニケーション能力の向上、嚥下機能の改善を目指します。呼吸療法では、非侵襲的換気装置や気管切開が使用されることがあります。栄養管理も重要で、進行した嚥下困難には胃瘻チューブが挿入されることがあります。
ALSは治癒が難しい疾患であるため、患者とその家族の心理社会的サポートも重要です。総合的な治療と支援により、患者の生活の質を最大限に高めることが目指されています。
原因
筋萎縮性側索硬化症(ALS)の原因は完全には解明されていませんが、最新の医学文献によると、遺伝的要因と環境的要因が関与していると考えられています。
遺伝的要因: 約10%のALS症例は家族性(fALS)であり、特定の遺伝子変異が関与しています。代表的な遺伝子には、C9orf72、SOD1、FUS、TARDBPなどがあり、これらの変異はRNA代謝、タンパク質折り畳み、オートファジー、炎症などの細胞機能に影響を与えることが示されています。これらの遺伝子変異は、家族性ALSだけでなく、一部の孤発性ALS(sALS)にも関連しています (Frontiers) 。
環境的要因: 環境要因としては、喫煙、鉛などの有毒物質への曝露、軍務経験がALSのリスクを高める可能性があるとされています。特に軍務においては、特定の金属や化学物質への曝露、外傷、ウイルス感染、過度の身体的負担などが関与している可能性があります (Mayo Clinic) 。
複合的要因: 遺伝的要因と環境的要因が複合的に作用し、ALSの発症に寄与することもあります。例えば、特定の遺伝子変異を持つ個体が環境要因に曝露されることで、ALSのリスクがさらに高まることが考えられます (NINDS) 。
これらの知見に基づいて、ALSの原因をより深く理解し、効果的な治療法の開発が進められています。研究は進行中であり、さらなる解明が期待されています。
予後
筋萎縮性側索硬化症(ALS)の予後は患者ごとに大きく異なりますが、一般的に診断からの平均生存期間は2〜4年とされています。進行の速さや治療の効果には個人差があり、一部の患者は10年以上生存することもあります (BioMed Central) 。
予後に影響を与える要因
- 症状の進行速度: 症状の進行が速い場合、予後は悪くなります。進行速度の評価には、ALS機能評価尺度改訂版(ALSFRS-R)スコアの変化が使用されます (BioMed Central) 。
- 発症時の年齢: 発症年齢が若いほど、一般的に予後が良いとされています。65歳以下の患者の方が長く生存する傾向があります。
- 呼吸機能: 呼吸機能の低下が進行すると、予後は悪化します。非侵襲的換気装置(NIV)や気管切開による機械換気が必要になる場合があります (NINDS) 。
治療とサポート
- 薬物療法: リルゾールとエダラボンが現在使用されており、病気の進行を遅らせる効果がありますが、完全な治癒には至りません。
- リハビリテーション: 理学療法、作業療法、言語療法が行われ、患者の生活の質を向上させ、日常生活動作の維持を目指します。
- 栄養管理と呼吸サポート: 栄養士の支援や経管栄養が行われ、呼吸サポートにはNIVや機械換気が含まれます。
最新の研究は、遺伝子治療や新しい薬剤の開発を通じて、ALSの治療と予後の改善を目指しています。予後に関する情報は、個々の患者の状況に応じて慎重に提供されるべきであり、患者と家族のニーズに合わせたサポートが重要です。
診断
筋萎縮性側索硬化症(ALS)の診断は、詳細な臨床評価と一連の検査を通じて行われます。以下に、最新の医学文献に基づく診断と検査のプロセスをまとめます。

診断プロセス
1.臨床評価
-
- ALSの診断は主に臨床評価に基づいて行われます。上位運動ニューロンと下位運動ニューロンの機能障害の進行を確認することが重要です (Muscular Dystrophy Association) 。
2.病歴と身体検査
-
- 詳細な病歴聴取と身体検査が行われます。これには、筋力、反射、筋緊張、触覚および視覚、協調性、バランスの評価が含まれます (Mayo Clinic) 。
3.電気診断検査
-
- 筋電図(EMG): 神経と筋肉の間の信号を測定し、ALSに特有のパターンを確認します。これは、急性および慢性の脱神経と再神経支配を示すために使用されます。
- 神経伝導速度検査(NCV): 神経の伝導速度を測定し、他の神経障害との鑑別を行います。
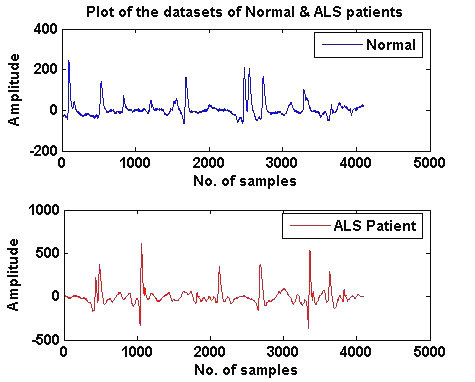
図引用元:reserchgate.net
この図は、正常な患者とALS(筋萎縮性側索硬化症)患者の筋電図(EMG)データを示しています。上段が正常な患者、下段がALS患者のデータです。筋電図は、筋肉の電気活動を記録するもので、神経筋接合部や筋肉そのものの異常を検出するために使用されます。
正常な患者のEMG(上段のグラフ)
- 特徴: 正常な筋電図データは、安静時に比較的低い振幅を示し、筋肉の収縮に伴って適度な振幅のピークが見られます。
- 解釈: 正常な筋肉は、意図的な収縮に対して適切な電気活動を示し、ランダムで大きなピークは少なく、規則的なパターンを持っています。
ALS患者のEMG(下段のグラフ)
- 特徴: ALS患者の筋電図データは、異常に高い振幅のピークが頻繁に見られます。また、低振幅の活動も不規則であり、全体的に変動が大きいです。
- 解釈: ALSでは、運動ニューロンが徐々に失われるため、筋肉への神経信号が乱れます。その結果、筋肉の電気活動が異常になり、高振幅のピークや不規則なパターンが観察されます。これらの異常なパターンは、筋肉が自発的に収縮しようとする際の神経伝達の混乱を反映しています。
比較と考察
- 正常 vs ALS: 正常な筋電図は、規則的で低振幅の活動が特徴ですが、ALS患者の筋電図は、より高い振幅と不規則なパターンが特徴です。この違いは、ALSの進行による運動ニューロンの減少と、それに伴う筋肉の制御喪失を示しています。
- 診断ツール: 筋電図は、ALSの診断において重要な役割を果たします。特に、異常な電気活動パターンを検出することで、ALSと他の神経筋疾患を区別するのに役立ちます。
このように、筋電図データはALSの診断と評価において非常に有用なツールです。これらのデータは、患者の筋肉の状態を詳しく分析し、適切な治療計画を立てるための重要な情報を提供します。
4.画像診断
-
- MRI: 脳や脊髄の構造的異常を除外するために使用されます。他の疾患がALSの症状を模倣する可能性があるため、これらの疾患を除外することが重要です。
5.脳脊髄液検査
-
- 脳脊髄液(CSF)の分析は、他の疾患を除外するために行われることがあります。特定のバイオマーカー(例えば、タウタンパク質やクラスターリン)のレベルがALS患者と対照群で異なることが示されています (BioMed Central) 。
6.遺伝子検査:
-
- 特定の遺伝子変異(C9orf72、SOD1、FUS、TARDBPなど)の存在を確認するために遺伝子検査が行われることがあります。これにより、家族性ALSの診断が確定される場合があります。
診断基準
- 改訂エルエスコリアル基準および淡路基準が一般的に使用される診断基準です。これらの基準は、臨床評価と電気診断検査の結果に基づいてALSの診断をサポートします。
その他の検査
- 血液検査: 他の疾患を除外するために実施されます。
- 筋生検: 一部のケースで、筋肉のサンプルを採取して詳細な分析を行うことがあります。
これらの診断と検査プロセスにより、ALSの正確な診断が可能となり、適切な治療と管理が行われます。最新の研究と技術の進歩により、診断の精度と早期発見が向上しています。
治療
 筋萎縮性側索硬化症(ALS)の治療は、主に症状の管理と生活の質の向上を目的としています。現在、ALSの治療には複数のアプローチが存在し、以下に最新の医学文献に基づく主な治療法をまとめます。
筋萎縮性側索硬化症(ALS)の治療は、主に症状の管理と生活の質の向上を目的としています。現在、ALSの治療には複数のアプローチが存在し、以下に最新の医学文献に基づく主な治療法をまとめます。
1. FDA承認薬
- リルゾール(Riluzole): グルタミン酸の放出を抑制することで、ALS患者の生存期間を約3ヶ月延長します。1995年に初めて承認された薬です。
- エダラボン(Radicava): 酸化ストレスを軽減することで機能低下を遅らせる効果があります。2017年に承認され、2022年には経口フォームが追加されました。
- トーファーセン(Qalsody): SOD1遺伝子変異を持つALS患者向けに開発され、2023年に承認されました (The ALS Association) 。
2. 新しい治療法
- 遺伝子治療: 遺伝子変異に対する治療法が開発されており、特にSOD1遺伝子やC9orf72遺伝子に焦点を当てた治療が進められています。
- 幹細胞治療: 胚性幹細胞、間葉系幹細胞、神経幹細胞を用いた治療が試みられており、短期的には有効性が示されていますが、長期的な生存延長効果についてはさらなる研究が必要です (Frontiers) 。
3. 補助療法
- 理学療法: 筋力維持と痛みの管理を目的とし、低衝撃の運動やストレッチが推奨されます。
- 作業療法: 日常生活動作の独立性を維持するための適応機器や環境調整が行われます。
- 言語療法: コミュニケーションをサポートするための技術や機器の使用が指導されます。
- 栄養管理: 嚥下障害に対応するための食事計画や、必要に応じて経管栄養が導入されます。
4. 新興治療法
- 神経保護療法: 神経細胞を保護し、病気の進行を遅らせることを目的とした治療法が研究されています (Frontiers) 。
- 複合療法: 複数の治療法を組み合わせることで、より効果的な治療を目指すアプローチが模索されています。
これらの治療法により、ALS患者の生活の質を向上させることが目指されています。研究は進行中であり、新たな治療法の開発が期待されています。詳細については、専門の医療機関や最新の研究文献を参照することが推奨されます。
リハビリテーション

筋萎縮性側索硬化症(ALS)に対する理学療法
- 呼吸筋強化トレーニング: 吸気筋および呼気筋の強化トレーニング(IMSTとEMST)は、ALS患者の呼吸機能を改善するためのエビデンスに基づくエクササイズです。これにより、呼吸筋の力が向上し、日常生活での呼吸困難が軽減されます (Northeastern Global News) (Oxford Academic) 。
- 機能的電気刺激(FES): FESは、神経と筋肉の間の電気信号を強化するための治療法で、筋力を維持し、運動機能を改善するのに役立ちます。ALS患者においては、筋萎縮の進行を遅らせ、日常生活の活動をサポートする効果があります。
- バランストレーニング: バランスを改善するための特定のエクササイズは、転倒のリスクを減少させ、移動能力を向上させることができます。これには、バランスボードや安定性ボールを使用したトレーニングが含まれます。
- 運動耐久性トレーニング: 有酸素運動や耐久性エクササイズは、ALS患者の心肺機能を改善し、全体的な体力を向上させるのに役立ちます。これにより、日常生活の活動をより長く続けることができるようになります。
- 水中療法: 水中での運動は、関節や筋肉にかかる負担を軽減しながら、筋力と柔軟性を向上させるのに役立ちます。水の浮力によって体重が軽減されるため、ALS患者でも安全にエクササイズが行えます。
筋萎縮性側索硬化症(ALS)に対する作業療法
- 活動の適応と代替手段の提供: ALS患者の能力に合わせて活動を適応させることは重要です。これは、特定の動作や日常生活動作(ADL)をより容易にするための補助具の使用や、活動の方法を変更することを含みます (AOTA) (Stanford HC) 。
- 疲労管理とエネルギー保存: ALS患者は疲労を感じやすいため、エネルギー保存技術を導入することが推奨されます。これには、活動の計画と優先順位付け、適切な休憩の取り方の指導が含まれます (MDPI) 。
- 手の機能と巧緻性の向上: 手の機能を維持し、巧緻性を向上させるためのエクササイズが推奨されています。これには、握力を高めるためのトレーニングや、指の動きを改善するためのエクササイズが含まれます (Expert Health Care MD) 。
- 補助コミュニケーション技術(AAC): 言語障害が進行するALS患者にとって、オーグメンテティブ・オルタナティブ・コミュニケーション(AAC)は重要です。これには、文字盤やテキスト読み上げデバイスの使用が含まれ、患者が効果的にコミュニケーションを取るのを助けます。
- 心理社会的サポートと介護者教育: ALSの進行に伴い、患者とその家族には心理社会的なサポートが必要です。作業療法士は、患者とその家族に対して病気の理解を深め、適切なケアの方法を教えることが重要です(OccupationalTherapy.com) 。
筋萎縮性側索硬化症(ALS)に対する言語療法
- 呼吸筋強化トレーニング: 吸気筋と呼気筋の強化トレーニング(IMSTとEMST)は、ALS患者の呼吸筋力を向上させ、言語および嚥下機能を維持するのに役立ちます (Stanford HC) (Frontiers) 。
- 補助コミュニケーション技術(AAC): 言葉を発するのが難しい患者を支援するためのデバイスや戦略が含まれます。これには、文字盤から音声生成デバイスやテキスト読み上げアプリまで、多岐にわたる方法があります。AACは、言語能力が低下しても効果的なコミュニケーションを維持するのに役立ちます(Neurology live) 。
- 音声増幅デバイス: 弱い声を強化するためのデバイスです。これにより、日常の会話での声量と明瞭さが向上し、患者がより容易にコミュニケーションを取れるようになります。
- スピーチペーシング技術: ペーシングボードやメトロノームを使ったペーシング技術は、ALS患者が話す速度を遅くし、明瞭さを改善するのに役立ちます。これは、ALSによく見られる構音障害(ディスアースリア)の管理に特に有効です。
- 嚥下療法および嚥下運動: ALSにおいて嚥下障害は重大な問題です。言語療法士は、超声門嚥下法やメンデルソン法などの嚥下技術を使用して、患者が嚥下困難を管理し、誤嚥のリスクを減少させるのを助けます。
意思伝達装置
ALS(筋萎縮性側索硬化症)の患者が使用する意思伝達装置にはさまざまな種類があります。これらの装置は、進行性の筋力低下や運動機能の喪失により、口頭でのコミュニケーションが困難になる患者のために開発されています。以下に、主な意思伝達装置の種類を説明します。
1. 音声生成デバイス(Speech Generating Devices, SGD)

画像引用元:Tobi Dynavox
- Tobii Dynavox: 目の動きで操作する装置で、テキストを入力して音声で出力することができます。視線追跡技術を用いており、手や声が使えない場合に特に有効です (BioMed Central) 。
- PRC (Prentke Romich Company) デバイス: シンボルベースやテキストベースのコミュニケーションをサポートするデバイスです。スイッチやタッチスクリーンを使用して操作します。
2. 視線追跡システム(Eye Tracking Systems)

画像引用元:Medical.Expo
- EyeLink: 視線を追跡し、スクリーン上でカーソルを動かすことができる装置です。ユーザーは視線で文字を選び、メッセージを作成して音声で出力できます。
- EyeTech: 高精度の視線追跡システムで、ユーザーが視線でコンピュータを操作し、意思伝達を行うことができます。
3. スイッチコントロールデバイス(Switch Control Devices)
- スイッチアクセス: ボタンやスイッチを使って文字やシンボルを選択する装置です。身体のどの部分でも操作できるように設計されており、残存する筋力を最大限に活用します (Oxford Academic) 。
- HeadMouse: 頭の動きを追跡してポインタを動かし、スイッチで選択を行うデバイスです。
4. ソフトウェアベースのコミュニケーションツール
- Grid 3: スマートフォンやタブレットにインストールできるアプリで、視線追跡やタッチ操作に対応しています。テキストやシンボルを用いてコミュニケーションを行います (Frontiers) 。
- Proloquo2Go: 主にiPadやiPhoneで使用されるアプリで、シンボルやテキストを使った意思伝達をサポートします。
5. 補助コミュニケーションデバイス
- Text-to-Speech(TTS)デバイス: テキストを入力すると音声に変換するデバイスです。様々な入力方法に対応しており、柔軟に使用できます。
- シンボルコミュニケーションボード: 視線や指差しでシンボルを選び、メッセージを伝えるボードです。
これらの装置は、ALS患者のコミュニケーションをサポートし、生活の質を向上させるために重要な役割を果たします。患者のニーズや能力に応じて、最適な装置を選択し、使用することが重要です。
筋萎縮性側索硬化症(ALS)のまとめ
筋萎縮性側索硬化症(ALS)は、中枢神経系の進行性疾患であり、運動ニューロンが徐々に変性し、筋力の低下や萎縮を引き起こします。症状は、筋肉の弱化、痙攣、痙縮、言語障害、嚥下困難、呼吸困難などが含まれます。
診断には、神経学的検査、筋電図(EMG)、神経伝導速度検査、MRI、血液検査が用いられます。これらの検査により、他の疾患を除外し、運動ニューロンの障害を確認します。
治療には、病気の進行を遅らせ、症状を緩和するための多面的なアプローチが必要です。リルゾールやエダラボンなどの薬剤が使用され、これらは病気の進行を緩やかにします。補助療法として、理学療法、作業療法、言語療法があり、筋力維持やコミュニケーション能力の向上、嚥下機能の改善を目指します。呼吸療法では、非侵襲的換気装置や気管切開が使用されることがあります。栄養管理も重要で、進行した嚥下困難には胃瘻チューブが挿入されることがあります。
ALSは治癒が難しい疾患であるため、患者とその家族の心理社会的サポートも重要です。総合的な治療と支援により、患者の生活の質を最大限に高めることが目指されています。
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください。

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)













