【2025年最新】後縦靭帯骨化症(OPLL)の手術からリハビリ、予後はどうなるの?
1. はじめに
ブログの目的と構成
後縦靭帯骨化症(OPLL)は、首や背中に痛みやしびれをもたらし、日常生活に大きな影響を与える病気です。この記事では、OPLLの基本的な理解から、症状と合併症、そして患者や家族、専門家にとっての意味合いまでを幅広く紹介します。
特に、患者さん自身が抱える不安や苦労をリアルに描くことで、同じように闘う方々の励みになりたいと思っています。また専門家の視点からは、医療の現場で実際に行われているサポートや研究の最前線にも触れ、読者の皆さまに「今、自分や大切な人ができること」を考えていただける構成を目指しました。
読者へのメッセージ
OPLLは、患者さんごとに症状や生活の影響度が異なります。「なんだか首が痛い」「最近、しびれが続く」という漠然とした悩みから、日常の何気ない動作ですらつらくなる方もいらっしゃいます。こうした思いは、決して“自分だけのもの”ではありません。医療者や家族の方々が抱く「何とかサポートしたいけれどどうすればいいかわからない」という戸惑いも含め、みんなが少しでも理解し合い、支え合うきっかけになれば幸いです。
最後まで読み進めていただくことで、OPLLに関する基本知識はもちろん、それを取り巻く人々の思いや最新のケアや研究動向を共有し、少しでも安心や希望を感じてもらえるよう構成しています。
2. 後縦靭帯骨化症(OPLL)とは
概要
後縦靭帯(こうじゅうじんたい)とは、脊椎(背骨)の椎体の後ろ側を縦方向に走る靭帯のことです。この靭帯は脊椎を安定させ、体を支える重要な役割を担っています。しかし、何らかの原因で靭帯が骨のように硬く(骨化)なってしまうと、脊椎の中を通る脊髄や神経根を圧迫し、痛みやしびれ、運動障害などさまざまな症状を引き起こします。これが**後縦靭帯骨化症(OPLL)**です。

後縦靭帯が骨化するとなぜ問題なのか
-
脊髄への圧迫
脊髄は脳からの指令や体からの感覚をやり取りする“高速道路”のような存在です。ここが圧迫されると、四肢の動きや感覚に異常が起きます。 -
神経根への影響
脊髄から分岐している神経の通り道が狭くなることで、手足のしびれや筋力低下をもたらす場合があります。
発症率と背景
OPLLは、日本やアジア圏で比較的多く見られることが特徴です。ある研究では、日本の成人約1~2%に見られる可能性があるともいわれています。ただし、遺伝的要因や生活習慣、加齢などがどのように影響しているかはまだ完全には解明されていません。専門家の間では、「糖尿病やメタボリックシンドロームと関連がある可能性がある」という指摘もあり、今後の研究が注目されています。
3. OPLLがもたらす症状と合併症
主な症状
-
首や背中の痛み
初期段階では「首こりがひどい」「背中が重だるい」という程度の場合もあります。しかし、骨化が進んで神経を圧迫すると、単なる肩こりとは違う強い痛みや、寝返りもつらいような不快感を感じることがあります。 -
手足のしびれや脱力感
OPLLで最も特徴的なのが、手足のしびれや筋力低下です。箸をうまく使えない、ボタンを留めにくい、歩行時に足がもつれるといった細かな運動障害が生じ、日常生活に支障をきたします。 -
歩行障害、バランス感覚の低下
脊髄が圧迫されることで、足腰の感覚やバランスを保つ機能が低下し、階段や坂道の昇り降りに不安が伴うようになります。転倒リスクが高まり、二次的なケガにつながる可能性も否定できません。
合併症のリスク
-
神経圧迫による生活の質の低下
思い通りに体が動かせない状態が続くと、家事や仕事の能率が低下してしまいます。スポーツや趣味を楽しめなくなり、外出が億劫になることで、活動範囲が狭まってしまうケースもあります。 -
痛み・しびれが精神面に与える影響
体の痛みや動きにくさは、心の負担につながりやすいものです。イライラや不安が募り、睡眠障害やうつ状態に陥るリスクも高まります。患者さん本人だけでなく、家族や周囲のサポートが不足すると、孤独感が増幅される場合もあるため注意が必要です。
4. 診断の流れと検査方法
初期症状の把握
OPLLは、首や肩、背中の痛みやこりが続いたり、手足のしびれや脱力感を伴うことがあります。これらの症状は、日常的に感じる「肩こり」や「疲れ」と区別しにくいため、放置してしまう方も少なくありません。しかし症状が進行すると、歩行障害やバランス感覚の低下など、生活の質を大きく左右する問題に発展する恐れがあります。
-
どの段階で医療機関を受診すべきか
-
2週間以上続く首・背中の痛み
-
手や足のしびれ(特に左右差がある場合)
-
落とし物が増えたり、細かな作業がしにくくなった(箸を持つ、ボタンを留めるなど)
-
歩行時に足がもつれやすくなった、転びやすくなった
-
こうした症状が気になり始めたら、整形外科や脊椎専門の外科を早めに受診することをおすすめします。早い段階で原因を特定できれば、日常生活に与えるダメージを最小限に抑えることが可能です。
検査方法
-
レントゲン(X線)検査
-
靭帯の骨化の有無や骨の変形状態を確認します。初期段階でも骨化の兆しが写ることが多く、最初のスクリーニングとして有用です。
-
-
MRI(磁気共鳴画像)検査
-
脊髄や神経の圧迫状態、軟部組織の変化をより詳しく把握できます。しびれや痛みの原因が本当にOPLLかどうかを見極めるためにも重要です。
-
-
CT(コンピュータ断層撮影)検査
-
骨の状態や骨化の範囲を立体的に評価できます。手術を検討する段階や、骨化の程度を詳細に把握する際に役立ちます。
-
-
神経学的検査
-
筋力テスト、感覚テスト、反射テストなどを通じて、どの程度神経が圧迫され、機能が低下しているかを調べます。
-
「つま先立ちやかかと立ちはできるか」「紙をつかむ力はどうか」など、日常生活の動作をヒントに診断を深めます。
-
診断結果の活かし方
-
早期発見のメリット
早期にOPLLを特定できれば、痛みやしびれの悪化を防ぎやすくなります。また、手術のタイミングやリハビリ計画を立てやすくなるため、患者さん自身の不安や負担が軽減されるメリットもあります。 -
治療方針の選択肢を広げる
診断結果を踏まえて、保存療法(リハビリや投薬)で症状が改善しそうか、それとも手術が必要かを判断できます。「できるだけ手術を避けたい」「生活を優先しながら治療したい」など、患者さんの希望に沿った治療プランを立案できるのが理想です。
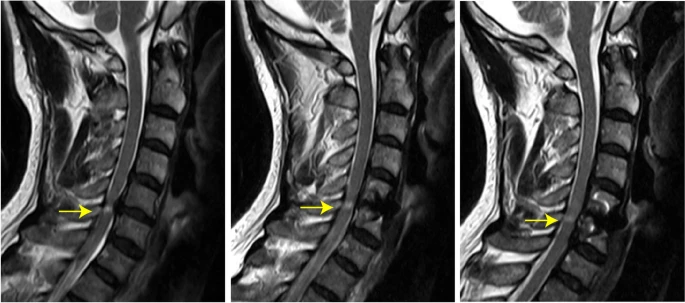
Direct anterior decompression in patients with ossification of the posterior longitudinal ligament significantly relieves short-segment spinal cord high signal
より引用
5. 治療法の選択肢
保存療法
-
投薬治療(痛み止め、炎症抑制など)
-
非ステロイド性抗炎症薬(NSAIDs)や筋弛緩薬、ビタミン剤などを使い、痛みや炎症を和らげます。症状が比較的軽度の場合、まずは投薬による様子見から始めるケースも多いです。
-
-
装具やコルセットの使用
-
首や背骨を安定させ、患部への負担を減らす目的で使用します。長時間の使用は筋力低下を招く可能性もあるため、リハビリとのバランスが大切です。
-
-
リハビリ・理学療法のポイント
-
ストレッチ:首や肩、背筋の柔軟性を保ち、神経の圧迫を緩和する。
-
筋力強化:姿勢を支える筋肉(体幹、肩甲骨周囲筋など)を鍛え、骨化部位への負担を軽減。
-
姿勢矯正や動作訓練:作業療法士の指導のもと、日常動作を見直して痛みを抑える工夫を行う。
-
リハビリは「自分の身体とじっくり向き合う時間」と捉えると、モチベーションが上がります。小さな変化でも前進を感じられるよう、定期的な目標設定やスタッフとのコミュニケーションが鍵となります。
手術療法
-
前方固定術・後方除圧術などの手術手技の概要
-
前方固定術:首の前方からアプローチし、骨化した部分を取り除くか、椎体を一部削ることで神経の圧迫を緩和する方法。固定が必要となる場合が多い。
-
後方除圧術:背中側からアプローチし、椎弓や棘突起などを削って脊髄にゆとりを持たせる方法。
-
どちらの術式もメリット・デメリットがあり、患者さんの症状や骨化の範囲、医師の判断によって選択されます。
-
-
手術に踏み切るタイミングの判断基準とリスク
-
症状が進行し、保存療法では十分な改善が見込めないと判断された場合や、神経障害が重度で日常生活に支障が大きいケースでは手術が検討されます。
-
手術は、傷跡や感染症リスクなどの合併症の可能性を伴うため、患者さんや家族と医療チームが十分に話し合って決定することが重要です。
-
専門家の視点
-
整形外科医・神経外科医が見る最新治療トレンド
-
最小侵襲手術(MIS)の導入によって、負担を軽減しつつ神経の除圧を行う試みが進んでいます。
-
幹細胞治療や再生医療の可能性も、研究段階ではありますが注目されています。
-
-
リハビリ専門医からのアドバイス
-
手術前にリハビリを行い、筋力や可動域を高めておくと術後の回復が早まるケースがあります。
-
手術後は、痛みやしびれが軽減したからといって急に無理をせず、段階的に負荷をかける計画を作ることが大切です。
-
-
手術前後の注意点
-
手術前:生活習慣(姿勢や体操の習慣など)を整えることで術後の回復をスムーズにします。また、不安な点は遠慮せず医師や看護師に相談しておきましょう。
-
手術後:急な動きや過度な負荷を避けつつ、定期的に理学療法士や作業療法士と相談しながらリハビリを続けるのがポイントです。痛み止めの使用や装具の利用など、専門家の指示をしっかり守りましょう。
-
6. リハビリテーションと日常生活の工夫
6.1 基本的なリハビリの流れ
-
ストレッチ
-
目的:筋肉の柔軟性を高め、関節可動域を確保し、神経圧迫を軽減すること。
-
脳科学的視点:ストレッチ中に身体を意識的に感じ取ることで、脳内の身体マップ(ボディイメージ)の精度が上がり、動作のコントロール力が向上します。
-
実践ポイント:
-
痛みの出ない範囲でゆっくり行う(呼吸を止めずに)
-
「気持ち良い」と感じられる程度が継続しやすい

-
-
-
筋力強化
-
目的:姿勢を支える体幹や肩甲骨周り、下肢の筋力を強化し、骨化部位への負担を減らす。
-
運動学的視点:筋力アップによって関節や脊椎をサポートする「筋肉のコルセット効果」が高まり、症状の悪化を予防します。
-
実践ポイント:
-
セラバンドや軽めのダンベルを使い、少しずつ負荷を増やす(漸進性負荷の原則)
-
小さな成功体験を重ねることでモチベーションが維持しやすい
-
-
-
バランス訓練
-
目的:脊髄が圧迫されると影響を受けがちな「足裏感覚」や「姿勢制御」を補う。
-
脳科学的視点:バランストレーニングでは脳の小脳や前庭系、視覚など複数の感覚情報を統合するための神経ネットワークが活性化。新たな運動パターンを学習しやすい状態を作り出します。
-
実践ポイント:
-
片足立ちや、段差を利用したステップ練習
-
安全を確保し、転倒防止のために手すりやパートナーのサポートを活用
-
-

-
物理療法(温熱療法や電気刺激など)
-
目的:血流改善や痛みの軽減、筋肉のリラクセーションを促進。
-
運動学的視点:温熱や電気刺激は痛覚を抑制するゲートコントロール理論にも関連し、リハビリ前の「ウォーミングアップ」としても有効です。
-
-
作業療法(日常動作の練習)
-
目的:箸を持つ、着替えをするなどの「指先の器用さ」や「日常の所作」を再習得し、生活の質(QOL)を高める。
-
脳科学的視点:細かな手指の動作は、大脳皮質の運動野や感覚野を効率的に刺激し、神経可塑性(ニューロプラスティシティ)の向上につながるとされています。
-
実践ポイント:
-
苦手な動作はステップを細分化して練習(例:ボタンの留め方を複数段階に分ける)
-
成功のたびにセルフフィードバックを行い、脳内報酬系を活性化させる(やる気が持続)
-
-
6.2 在宅でできるケア
-
姿勢改善や軽い体操の紹介
-
姿勢管理のポイント:座るときは腰・背中・首をできるだけ一直線にする。長時間同じ姿勢にならないよう、1時間に1回は立ち上がって軽い伸びを行う。
-
おすすめの軽い体操:
-
首まわりのストレッチ(顎を引いて首の後ろを伸ばす)
-
肩甲骨はがし(肩をゆっくり大きく回す)
-
太極拳やヨガなど、動きがゆっくりで関節に優しいプログラムも効果的
-
-
-
生活動線の工夫(転倒予防や負担軽減)
-
家具の配置:必要なものは腰高程度の位置にまとめ、過度な屈伸や捻り動作を減らす。
-
転倒リスクの低減:滑りやすいマットや絨毯の端を固定し、安定した履物を選ぶ。
-
道具の活用:手すりやクッションなどで身体をサポートし、「痛みが出る前に予防する」ことを意識する。
-
6.3 リハビリ継続のモチベーション
-
リハビリの習慣化に役立つコツ
-
具体的なスケジュール管理:時間帯を固定してストレッチや軽い筋トレを行い、1日のリズムに組み込む。
-
セルフモニタリング:痛みの度合いや歩数、体操の回数を日記やアプリで記録する。自分の変化を数値やグラフで可視化すると、脳の報酬系が活性化し継続しやすい。
-
ソーシャルサポート:家族や友人、リハビリ仲間との情報交換や励まし合いは、メンタル面の安定にとって大きな力となる。
-
-
目標設定の大切さ(「少しずつ良くなる」プロセスの共有)
-
短期目標と長期目標の設定:
-
短期目標:たとえば「今週は1日3回のストレッチを欠かさず行う」
-
長期目標:「3カ月後には徒歩で近所の公園を一周できるようになる」など、具体的なイメージを持つ
-
-
ポジティブな自己暗示:脳科学的には、前向きな言葉やイメージを繰り返すことで、実際に行動やモチベーションを変容させる力があるとされます。
-
プロセスの共有:通院先の医療スタッフや家族と進捗を共有し、成功体験を積み重ねると脳の可塑性が高まり、**「できることが増える喜び」**を実感しやすくなります。
-
おわりに
リハビリは単なる「筋トレ」や「痛みの軽減」を目指すだけでなく、脳の学習能力(可塑性)を最大限に活かしながら、心と体が一体となって新たなステージへ進むプロセスです。脳科学者が注目する神経回路の再編成や、運動学者が示す正しいフォームの習得、リハビリ専門医が管理する総合的なプログラム——これらが組み合わさることで、患者さんは少しずつ「今までできなかったこと」から「できること」へとステップアップしていきます。
OPLLは厄介な疾患である一方、医学の進歩とチームアプローチによって、以前よりも早期発見・早期改善が期待できるようになりました。リハビリの継続には根気が必要ですが、**小さな前進を素直に喜ぶことが、脳をさらに活性化させる“最高の栄養”**となります。ぜひ日々の中に少しずつ取り入れながら、「自分らしく生きる」ための道筋を築いていってください。
参考リンク・参考文献
-
日本理学療法士協会: https://www.japanpt.or.jp/
-
日本作業療法士協会: https://www.jaot.or.jp/
-
日本リハビリテーション医学会: https://www.jarm.or.jp/
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)












