【2024年最新版】脳卒中患者の鏡像運動(Mirror Movement)の原因・メカニズムと効果的なリハビリ方法を徹底解説!
脳卒中患者におけるミラームーブメントのメカニズムと臨床応用
登場人物
-
金子医師: リハビリテーション専門医。
-
丸山さん: 新人療法士。
1. 導入
金子医師: 「丸山さん、今日は脳卒中患者に見られる”ミラームーブメント”(Mirror Movements: MM)について話しましょう。これはリハビリテーションでしばしば見られる現象ですが、そのメカニズムや臨床的な意義を理解することが重要です。」
丸山さん: 「ミラームーブメントというのは、非麻痺側の動作に応じて麻痺側が意図せず動いてしまう現象のことですね?」
金子医師: 「その通りです。ただし、ミラームーブメントは子どもにも見られる生理的な現象でもあります。脳卒中患者では病的に強調される場合があり、その背景を脳神経学的視点から深く理解する必要があります。」
2. メカニズム
金子医師: 「まず、ミラームーブメントのメカニズムを見ていきましょう。この現象は主に、以下の脳神経学的要因によって説明されます。」
2.1 皮質間抑制の低下
-
健常者では、片側の運動時に対側運動野の過剰な活動を抑制する”皮質間抑制”が働きます。
-
脳卒中では、この抑制機能が低下し、非麻痺側の運動時に麻痺側運動野が不適切に活性化される。
2.2 皮質脊髄路の再編成
-
側性運動を制御する皮質脊髄路が損傷を受けると、反対側の未損傷の運動野が代償的に麻痺側を支配する。
-
この代償的支配が、非麻痺側の運動と麻痺側のミラームーブメントを引き起こす。
2.3 皮質下の影響
-
脳幹や脊髄レベルでの共同運動(シナジー)の過剰な反応。
-
特に錐体外路系が強調されることで、不随意運動が増加する。
丸山さん: 「これらのメカニズムが絡み合って、ミラームーブメントが現れるのですね。」
金子医師: 「そうです。次に、臨床上の特徴を見ていきましょう。」
3. 臨床上の特徴
3.1 症状の出現状況
-
非麻痺側の意図的な運動時: 麻痺側に不随意な動きが生じやすい。
-
動作の種類: 特に細かい運動(例: 指のピンチ動作)で顕著。
3.2 評価方法
-
観察的評価: 非麻痺側で特定の動作(手指の屈曲・伸展)を指示し、麻痺側の反応を観察する。
-
定量的評価: 動作の速度や角度をモーションキャプチャや筋電図で測定。
3.3 患者への影響
-
機能的制約: 麻痺側の意図しない動きが非麻痺側の運動を妨害する。
-
心理的負担: 不随意運動への不安やストレス。
丸山さん: 「機能的にも心理的にも影響があるんですね。」
金子医師: 「その通りです。この現象をリハビリにどう活用するかを考えましょう。」
4. リハビリテーションへの応用
4.1 アプローチの基本原則
-
ミラームーブメントを活用する
-
麻痺側の運動野を活性化する手段として利用。
-
-
抑制する訓練
-
麻痺側の不随意運動を減少させる技術を導入。
-
4.2 具体的な手法
(1) 鏡療法
-
鏡を用いて非麻痺側の動きを視覚的に麻痺側にフィードバック。
-
鏡像の動きを麻痺側と認識させ、運動学習を促進。
(2) 両側性運動訓練
-
両手で同時に同じ動作を行う。
-
例: 両手でボールを握る。
-
-
非麻痺側の運動を通じて麻痺側の運動野を刺激。
(3) 課題指向型訓練
-
日常生活動作(ADL)を通じて動作学習を促進。
-
例: 非麻痺側でカップを持ちながら麻痺側で持ち直す。
-
(4) 筋電図バイオフィードバック
-
麻痺側の筋活動をリアルタイムで視覚化。
-
ミラームーブメントの頻度や強度を患者自身が認識可能に。
(5) 集中反復訓練
-
同一動作を短時間に高頻度で繰り返し行う。
-
脳の可塑性を最大限に引き出す。
丸山さん: 「具体的な手順があると、現場で実践しやすいですね。」
金子医師: 「そうでしょう。さらに、これらを実施する際の注意点も見ておきましょう。」
5. まとめ
金子医師: 「ミラームーブメントは、脳卒中患者に特有の現象として理解が深まりつつあります。そのメカニズムを正確に把握し、臨床応用することで、患者の運動学習やリハビリ効果を向上させる可能性があります。」
丸山さん: 「本当に勉強になりました。現場での活用を意識して、さらに理解を深めていきたいと思います。」
金子医師: 「その意気込みが大切です。わからないことがあれば、いつでも相談してください。」
論文内容
カテゴリー
神経系
タイトル
脳卒中者のmirror movementsの起源を探る
Evidence for a subcortical origin of mirror movements after stroke: a longitudinal study.?PubMed Ejaz N et al.(2018)
なぜこの論文を読もうと思ったのか?
・臨床上、脳卒中患者のmirror movementsに興味があり、関連する文献を読みたいと思い本論文に至る。
内 容
背景・研究目的
●脳卒中後、Mirror movementsは、麻痺手が自発的に動く時に非麻痺手に現れる不随意運動です。健常人でさえ、加える力のレベルに比例して増加する、幾らかのレベルのMirror movementsを示します。
●mirroringは、脳卒中後に特に顕著で、患者が麻痺手を動かそうとする試みにより頻繁に起こり、非麻痺手での誇張された不随意運動が生じることが多い。
●Mirror movementsの時間経過に伴う発生および発展は、運動系の脳卒中後の再編成の潜在的な窓を提供します。この潜在的な重要性にもかかわらず、脳卒中後のMirror movementsの時間経過およびパターンを注意深く特徴付けた研究はなく、この現象の起点についてはほとんど知られていません。
●Mirror movementsの1つの可能性として考えられる原因は、脳卒中後の非損傷半球の過活動化のために起こることです。この過活動は不適当であるか、または麻痺手の補償的な制御を提供するために存在する可能性があります。それらは、脳幹から生じる皮質経路(すなわち、赤核脊髄路、網様体脊髄路)が、皮質脊髄の損傷に続く手機能の実質的な回復の基盤を提供することができることを示しました。
●皮質下経路の両側性の組織は、 mirror movementsを生成するのに理想的に適しています。
●いずれにしいても、非損傷側のsensorimotor areasにおける活動は、交差した皮質脊髄路を介して非麻痺手を活性化することによってMirror movementsをもたらします。
●機能的MRI研究では、脳卒中後の非病変側のsensorimotor areasにおける活動の増加を報告しています。もしくは、脳卒中後のMirror movementsは、制御に寄与する系統発生的に古い皮質下の運動回路の活性によって引き起こされる可能性があります。
●Mirror movementsは、以前は非損傷半球のsensorimotor areasの過活性に関連しているとされていました。今回の研究では、mirror movmentsは皮質下を代わりに起源とするのかもしれないとし、皮質下を起源に麻痺手をアップレギュレーションする際の皮質下の運動経路の副産物であると仮説をたてました。
●研究目的は、非麻痺手の脳卒中後のmirror movementsが皮質または皮質下に生成されるか否かを決定することでした。
●53人の初発の脳卒中者のmirroringの時間経過を記録し、それを病変および非損傷半球のsensorimotor areasにおける活動の時間経過と比較しました(fMRIを用いて測定)。
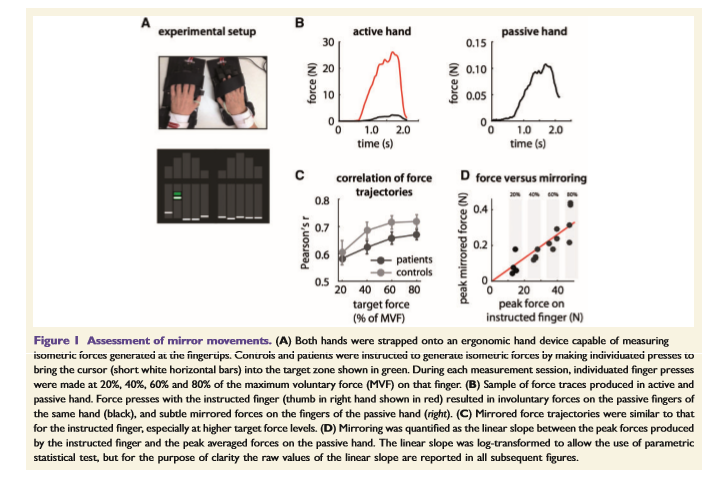
結果
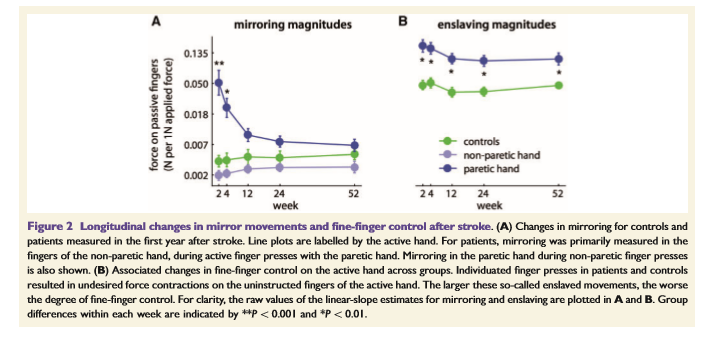
●非麻痺手のmirroringは、脳卒中後早期に著明に観察されました(第2週)、しかし時間経過に伴い消失していきました。mirroringの皮質モデルに反し、時間経過による行動変化を説明することができる皮質過活動の証拠は見出されませんでした。
●mirroring中、非麻痺手の指は広く動員され、一致した指のmirrored forcesは一致しない指のmirrored forcesよりわずかに大きかった(1.76倍)。
●回復過程において、患者のミラーリング中の指のrecruitment patternは、対応する指のmirroring patternのように見えましたが、そのシステムはコントロールにおけるmirroringを担うシステムが脳卒中後にアップレギュレートされることを示唆しています。
●損傷後の最初の2週間に、麻痺手による個々の指先のプレスは、非麻痺手に大きな力をもたらし、1Nの随意的な力で平均0.051Nのmirror movementsを生じさせました。対照的に、コントロール群におけるミラーリングは、患者よりも有意に低値でした。患者のmirroringは、その後、時間とともに減少しました。脳卒中6ヵ月後でさえ、mirroringは対照群と比較してまだわずかに大きい状態でした。
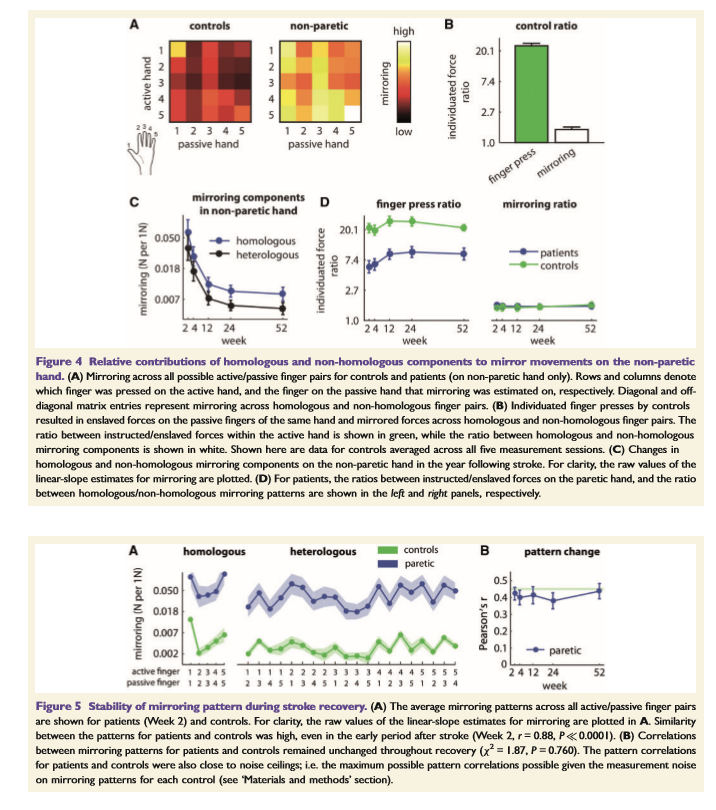
●mirroringが実際に非損傷側のsensorimotor areaの過活動化によって引き起こされた場合、活性化の時間経過は、以前に定量化されたmirroringにおける時間経過の変化に類似するはずです。このアイデアをテストするために、同じ研究集団(表1; 35人の患者、12人の対照群)からの参加者のより小さいサブセットにおいて、S1 / M1の手領域における誘発活動を測定するために機能的MRIを使用しました。参加者は、MRIスキャナー内で個々の 個々の指先プレスを実施しましたが、結果として得られたS1 / M1におけるBOLD応答は、回復の間ずっと安定していました。
Mirror Movements を利用した脳卒中患者に対するリハビリの詳細な手順
1. 対象患者の選定
-
対象者: Mirror movements が顕著に観察される脳卒中患者。
-
中枢神経系の損傷が主な原因で、健側の運動時に麻痺側で不随意運動が見られる。
-
麻痺側の随意的な動きが困難な患者。
-
-
評価方法:
-
鏡映動の存在を確認する。
-
Fugl-Meyer Assessment (FMA) や Action Research Arm Test (ARAT) を用いて運動機能を評価。
-
2. セッション準備
-
環境設定:
-
鏡を患者の健側と麻痺側の間に配置。
-
静かな環境で、患者が集中できるようにする。
-
-
必要な道具:
-
鏡、軽量の道具(例: ボール、タオル、グリップエクササイザー)。
-
3. 初期セッション: 鏡を用いた動作観察
-
目標: 鏡に映る健側の動きを麻痺側が動いているように錯覚させる。
-
手順:
-
患者の健側で簡単な動作を行う(例: 手指の屈曲伸展、物をつかむ動作)。
-
麻痺側が鏡越しに動いているように見える状況を作る。
-
動作の反復を20回程度行う。
-
-
指導ポイント:
-
患者が麻痺側に注意を集中させる。
-
動作のスピードや強度を段階的に調整。
-
4. 中期セッション: 動作誘導トレーニング
-
目標: 鏡映動を利用して麻痺側の随意運動を誘発。
-
手順:
-
健側で円を描くような動作を繰り返す。
-
麻痺側に同様の動作を試みさせる。
-
麻痺側が動作に近づくまで繰り返し訓練。
-
動作が難しい場合、セラピストが軽く補助。
-
-
進捗評価:
-
動作のスムーズさ、速度、正確性を記録。
-
5. 後期セッション: 機能的動作の統合
-
目標: 日常生活動作(ADL)への応用。
-
手順:
-
コップを持つ、ボタンを留めるなどのタスクを健側で練習。
-
鏡を使用して麻痺側で同様のタスクを行う。
-
段階的に鏡を取り除き、麻痺側での独立した動作を促す。
-
-
指導ポイント:
-
動作が自然になるように、反復練習を推奨。
-
麻痺側の筋力や協調性を高める補助具を使用。
-
6. 補助的アプローチ
-
バイオフィードバック:
-
鏡映動と併用して、麻痺側の筋活動を可視化。
-
-
課題指向型訓練:
-
日常生活で役立つタスクを反復。
-
-
電気刺激療法:
-
麻痺側の筋収縮を促進し、動作誘発をサポート。
-
7. 注意点とフォローアップ
-
個別対応:
-
患者の症状や回復レベルに応じてプログラムを調整。
-
-
モチベーション維持:
-
成功体験を強調し、進歩を記録。
-
-
定期評価:
-
定期的に運動機能を評価し、訓練内容を更新。
-
このプロセスを通じて、患者の麻痺側の機能回復を効果的に支援できます。リハビリの進捗に応じて、さらに専門的なアプローチを取り入れることも検討してください。
新人療法士が鏡像運動を用いたリハビリを行う際のポイント
-
患者の理解を深める説明を行う
- Mirror movementsの概念を患者に説明し、治療の目的を共有することで、協力を得やすくします。
-
過度な疲労を避ける
- 鏡映動を利用する訓練は集中力を要します。適切な休息を挟み、過剰な疲労やモチベーション低下を防ぎます。
-
鏡の配置に配慮する
- 鏡の角度や位置を調整して、患者が健側の動作を正確に観察できるようにします。
-
患者のモチベーションを維持する工夫
- 動作を成功させた場合は、具体的にフィードバックを行い達成感を与えます。
-
心理的負担の軽減
- 鏡を使った訓練が患者にとって負担に感じられる場合もあります。訓練の開始前に患者の気持ちを確認し、無理のない範囲で実施します。
-
健側動作の過剰強調を避ける
- 健側の動作が大きすぎると、麻痺側への注意が分散します。健側の動作は自然な範囲に抑えます。
-
段階的な負荷調整
- 訓練の初期は単純な動作から始め、進捗に応じて複雑な動作やタスク指向型訓練に進めます。
-
患者の注意力を麻痺側に向けさせる
- 鏡の活用と併せて、「麻痺側が動いている感覚」を意識させる指導を行います。
-
観察と記録を徹底する
- 動作の変化や麻痺側の反応を詳細に観察し、記録することで、次のセッションの計画に活用します。
-
他の治療法との統合
- 鏡療法だけに頼らず、課題指向型訓練やバランス訓練などと組み合わせて、多面的なアプローチを行います。
これらの注意点を意識することで、Mirror movementsを活用したリハビリの効果を最大化し、患者の回復を支援することが可能です。
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)