【2024年版】脳卒中患者が大腿骨骨折を起こしやすい理由とは?年齢・性別・時間経過から見るリスク要因と予防策
脳卒中後の転倒と大腿骨骨折のリスク要因に迫る
登場人物:
- 金子先生:リハビリテーションの専門医
- 丸山さん:新人療法士
講義の始まり
金子先生は丸山さんに笑顔で挨拶しながら言いました。
「今日は脳卒中後の転倒によって大腿骨骨折をしてしまう患者の特徴について、脳科学的、神経学的、バイオメカニクス的視点を絡めて説明しようと思います。これを理解すれば、リスクを未然に防ぐアプローチを提案できるようになりますよ。」
1. 脳科学的視点:脳卒中後のニューロン再構築とバランス能力の低下
金子先生:「脳卒中患者はニューロンの再構築が部分的であり、損傷部位によってバランス機能が大きく低下します。たとえば、小脳や運動野に損傷がある場合、特に動的バランスに悪影響を及ぼします。」
脳科学的要点
- 感覚運動統合の障害:前庭系や体性感覚が麻痺側で適切に統合されず、重心移動が不安定。
- 注意リソースの不足:歩行や体重移動中の注意集中力が低下している。
- 反射の遅延:脊髄レベルの代償が十分でない場合、突発的な刺激に対する反応が遅れる。
丸山さん:「転倒の背後には、こうした脳の障害が関与しているんですね。」
金子先生:「その通りです。特に、静的バランスではなく動的な場面でのバランス低下が大腿骨骨折に繋がるケースが多いです。」
2. 神経学的視点:麻痺側の筋力低下と反応の遅れ
金子先生:「では神経学的な視点を見ていきましょう。麻痺側の筋活動は全般的に遅延しやすいですが、大腿四頭筋や中臀筋の機能が低下していると、転倒時に支えが効きません。」
神経学的要点
- 麻痺側の遅発性反応:リカバリー反応(補償動作)が麻痺側で不十分。
- 痙縮と筋硬直:麻痺側の下肢筋肉における異常な筋緊張が、柔軟な動作を妨げる。
- 感覚フィードバックの鈍化:足底感覚の低下がステッピングの精度を落とす。
丸山さん:「具体的にはどのような筋肉が重要ですか?」
金子先生:「特に中殿筋は骨盤の安定化に重要で、転倒防止に直結します。また、下肢の伸展筋群が不活性だと、立位での保持が難しくなります。」
3. バイオメカニクス的視点:歩行と重心移動のズレ
金子先生:「次にバイオメカニクスの観点です。歩行中の重心移動が不適切だと、身体の揺れが大きくなり、転倒リスクが高まります。」
バイオメカニクス的要点
- 重心の偏位:麻痺側への荷重不足と健側への過荷重が重心移動のズレを生む。
- 可動域の制限:股関節や足関節の柔軟性が低下し、バランス調整が困難に。
- 衝撃吸収能力の低下:歩行時の床反力に対する吸収が不十分。
丸山さん:「患者さんが歩行中にふらつく理由が、こうした力学的問題にあるんですね。」
金子先生:「その通り。さらに靴やインソールの選択も、こうした力学的な視点に基づいて考えるべきです。」
4. 臨床応用:転倒リスクを軽減するためのアプローチ
金子先生:「ここからは実際のアプローチ方法を説明します。」
アプローチの具体例
- 動的バランス訓練:不安定な床面での歩行訓練(たとえばバランスパッドを使用)。
- 筋力強化:中殿筋や大腿四頭筋の重点的トレーニング。
- 感覚統合訓練:視覚、前庭系、体性感覚を統合するトレーニング(ガルバニック前庭刺激など)。
- 環境調整:転倒リスクを減らすための住環境の整備(手すりや滑り止めマットの設置)。
- 装具の使用:歩行補助装具や足底挿入材(インソール)の適切な選択。
5. 症例検討:Aさんの場合
症例概要
- 患者:70歳男性、左片麻痺(右大脳中動脈梗塞後)
- 問題点:歩行中のふらつき、過去に2回の転倒歴
- 訓練内容:
- 動的バランス訓練:杖歩行から段階的に不安定板を用いた立位保持訓練。
- 筋力トレーニング:中殿筋への負荷を高めるエクササイズ。
- 感覚フィードバック強化:足底感覚を向上させるための立位荷重練習。
講義のまとめ
金子先生:「今日学んだことを活かせば、転倒リスクを大幅に減らすアプローチが可能です。丸山さん、何か質問はありますか?」
丸山さん:「先生、転倒の予防には一貫した観察とデータの記録が大切ですね。今日の学びを現場で活かします!」
金子先生:「素晴らしい心構えですね。患者さんを守る力になるよう期待しています。」
論文内容

タイトル
●大腿骨骨折をしやすい脳卒中患者とは?脳卒中者の時間経過・性別・年齢等と大腿骨骨折の関係性
●原著はRisk of hip/femur Fracture After Stroke: A Population-Based Case-Control Study こちら
なぜこの論文を読もうと思ったのか?
●脳卒中後の骨折の患者様を担当し、どのような方が骨折しやすいのか傾向を学ぼうと思い本論文に至る。
内 容
背景
●脳卒中は股関節/大腿骨骨折のリスクを高めるが、時間経過に伴うリスク増加に関しては不明のままです。
●本研究目的は、このリスクを評価し、リスク上昇と時間経過の関係性を調査することであった。
方法
●症例数 6763人は初発の股関節/大腿骨骨折の患者、コントロール群は年齢・性別および地域を一致させた。
●股関節/大腿骨骨折のリスクのオッズ比(OR)は、疾患と薬歴に合わせて調整された条件付きロジスティック回帰分析(条件付きロジスティック回帰分析:個人マッチングに基づくオッズ比(OR)の算出のための統計学的モデル。個人マッチングとは、変数をマッチングさせて(例:同じ出生日)、各症例に対し個別的に対照を選択すること。)を使用して導き出された。
結果
●股関節/大腿骨骨折のリスクの増加は、入院日前に時期は関係なく脳卒中を経験した患者で観察された。
●骨折リスクは、入院日の3か月前に脳卒中を発症した患者と女性患者で最も多かった 。
●リスクは71歳未満の患者でさらに増加した。
●出血性脳卒中の患者は、虚血性脳卒中患者と比較し、股関節/大腿骨骨折のリスクが高くなる傾向があった。
●転倒予防プログラム、骨密度測定およびビスフォスフォネートの使用(骨粗鬆症の治療薬)は、脳卒中リハビリテーション中およびリハビリ後の股関節/大腿骨骨折の発生を減らすために必要な場合がある。
明日への臨床アイデア
女性は更年期になり女性ホルモン(エストロゲンなど)の分泌が急に止まり、骨の中にカルシウムを貯める働きが衰えます。腸からのカルシウムの吸収や尿中への排泄を抑える働きも低下します。その結果、骨粗鬆症となり、男性より骨折しやすい可能性があります。
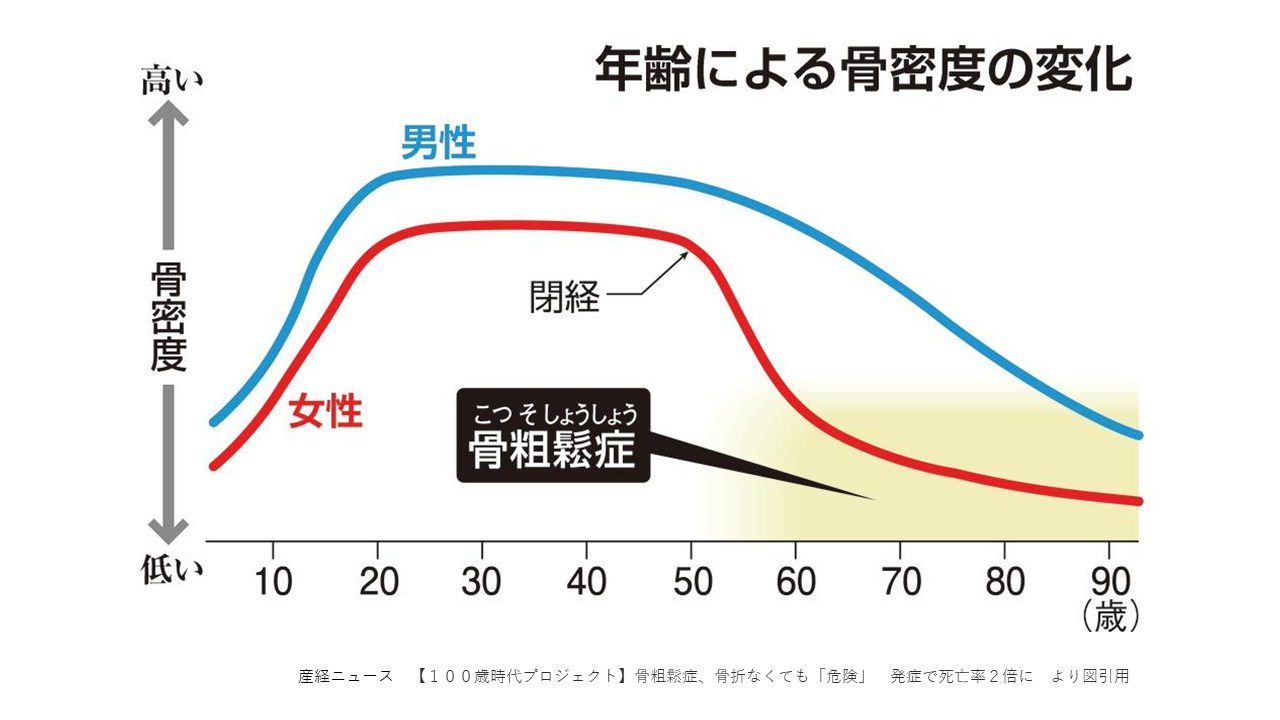
心筋梗塞や脳梗塞などのリスクが骨粗鬆症でない人に比べて骨粗鬆症のある方は3・5倍にもなるという米国でのデータもあると報告されている。更年期を迎えた方は定期的な検査、必要に応じた治療が予防となり得ます。
脳卒中後の身体機能面の低下、高次脳等の影響だけでなく、上記のような問題も含まれるため、包括的に予防していく必要があります。
理学療法士(PT)や作業療法士(OT)は、患者の身体機能や日常生活環境を包括的に評価し、転倒リスクを低減するアプローチを取ることが重要です。以下に具体的な手順と実践例を示します。
1. 患者評価
転倒リスクを理解するため、まずは詳細な評価を行います。
1.1 バランス評価
- テスト例:
- Berg Balance Scale (BBS)
- Timed Up and Go Test (TUG)
- Functional Reach Test
1.2 筋力と柔軟性の評価
- 筋力測定:
- 中臀筋、大腿四頭筋、ハムストリングスの筋力を評価。
- 徒手筋力テスト(MMT)やハンドヘルドダイナモメーターを使用。
- 柔軟性:
- 足関節背屈可動域、股関節屈曲可動域を確認。
1.3 感覚機能の評価
- 触覚・深部感覚: 足底感覚や関節位置感覚の確認。
- 視覚と前庭機能: 視覚依存性やめまいの有無を評価。
1.4 日常生活活動(ADL)の評価
- 観察方法:
- 入浴、トイレ、移乗動作を直接観察し、リスクの高い動作を特定。
- 使用ツール: Barthel IndexやFIM(Functional Independence Measure)。
2. 治療計画の立案
評価結果に基づき、個別の治療計画を策定します。
2.1 転倒防止プログラム
- 動的バランス訓練:
- 安定性を高めるための多面的な訓練(例: 不安定面での片足立ち練習)。
- トレッドミルを用いた歩行速度調整。
- 筋力強化:
- 股関節外転筋(中殿筋)と膝伸展筋(大腿四頭筋)に重点を置く。
- 抵抗バンドや負荷付きレッグプレスを使用。
2.2 日常生活環境の整備
- 住環境の安全性を確認:
- 滑りやすい床や段差の除去。
- 手すりや滑り止めマットの設置。
- 適切な補助具の提供:
- 歩行器や杖の選定。
3. 具体的な介入手順
3.1 理学療法的介入(PT)
-
ウォームアップ
- 下肢ストレッチと軽い自重運動で筋肉を温める。
- 例: 足関節の円運動、膝の屈伸運動。
-
バランス訓練
- 重心移動の練習:平行棒を使用して前後・左右への重心移動を安全に練習。
- タンデム歩行(つま先と踵を合わせて歩く練習)でバランスを強化。
-
筋力強化
- 中臀筋エクササイズ: サイドレッグレイズやクラムシェル運動を2~3セット実施。
- 大腿四頭筋エクササイズ: Sit to Standやレッグプレスを3セット。
-
歩行訓練
- 目標設定: 歩行速度、歩幅、ステップ幅を明確にし、それに向けて訓練。
- 補助具の使用: 安定性を向上させる杖や歩行器を適宜使用。
3.2 作業療法的介入(OT)
-
ADL指導
- 立ち上がりや移乗動作の効率的な方法を指導。
- 動作中の身体の使い方を再教育。
-
環境適応訓練
- 自宅での動線を想定した訓練を実施。
- 例: 実際の椅子やトイレを模した設備での練習。
-
感覚統合訓練
- 足底感覚を高めるための感覚刺激。
- 例: さまざまな材質のマットや砂利を使用した歩行練習。
-
補助具の適応練習
- 転倒時に負担を軽減するクッションの活用法や、正しい杖の持ち方を指導。
4. 教育とモニタリング
4.1 患者と家族への教育
- 転倒リスクの説明: 日常生活での危険因子を共有。
- 運動の重要性: 筋力低下を防ぐための運動プログラムの重要性を強調。
4.2 継続的な評価
- 週1回以上の進捗確認とプログラムの調整。
- テスト(BBSやTUG)を再実施し、バランス機能の改善を測定。
5. 注意点
- 運動中の疲労や痛みを見逃さない。
- 誤った補助具使用が逆効果にならないよう確認。
- 患者の心理的負担を軽減するため、過度のプレッシャーを与えない。
参考例: ケーススタディ
患者Aさん(72歳、右片麻痺)
- 問題点: ベッドからの立ち上がり時にふらつき、転倒歴あり。
- 介入内容:
- 筋力強化: 中殿筋エクササイズを重点的に行う(クラムシェル、サイドステップ)。
- バランス訓練: バランスパッドを使用し、不安定な状態での立位保持練習。
- 環境調整: 自宅に手すりを設置し、ベッド周りの障害物を撤去。
- 結果: 3か月後、転倒リスクが大幅に軽減され、歩行安定性が向上。
これらのアプローチにより、理学・作業療法士は脳卒中後の転倒と骨折を予防し、患者の生活の質を向上させることができます。
退院後の転倒予防のための環境調整のポイントは?
自宅生活で転倒を予防するには、環境の整備、患者自身の心構え、そして外部サービスの活用が重要です。
1. 床環境の整備
ポイント
- 滑り止めの設置: 廊下、浴室、キッチンなどには滑り止めマットを敷く。
- 絨毯やコードの処理: 絨毯の端が浮き上がらないようにし、電気コードを片付ける。
実践例
- 貼り付けタイプの滑り止めシートを購入し、段差をなくす。
2. 手すりの設置
ポイント
- 必須エリア: トイレ、浴室、階段、ベッド周りに手すりを設置。
- 高さと強度の調整: 利用者の身長に合わせて設置し、しっかり固定する。
実践例
- 福祉用具サービスを利用して、専門家に設置を依頼する。
3. 適切な照明
ポイント
- 明るさの確保: 廊下やトイレまでの移動経路を十分明るくする。
- 夜間用ライト: 足元を照らすセンサーライトを活用。
実践例
- 電池式の足元ライトを購入して、ベッドからトイレまでの経路に設置する。
4. 靴やスリッパの選定
ポイント
- 滑りにくい素材の靴底: 室内でもしっかり履けるリハビリ用シューズを選ぶ。
- 脱ぎ履きしやすいタイプ: 転倒リスクを減らすため、マジックテープタイプがおすすめ。
実践例
- 理学療法士に相談し、患者に最適な靴を選ぶ。
5. 日常動作の計画と訓練
ポイント
- 動作の分解練習: ベッドから立ち上がる、椅子に座るなどの動作を安全に練習。
- ペースを守る: 急いだ動作は転倒リスクを高める。
実践例
- 作業療法士と一緒に「安全な立ち座り動作」を繰り返し練習する。
6. 外出環境の整備
ポイント
- 段差の克服: 自宅の玄関にスロープを設置。
- 近隣の確認: 買い物や散歩の経路を安全性の高い場所に設定。
実践例
- 地域包括支援センターに相談して、スロープ設置費用を補助してもらう。
7. 安全な入浴環境の確保
ポイント
- 浴槽への出入り補助具: 入浴用のいすや手すりを使用。
- 転倒防止マット: 浴室の床に滑り止めマットを設置。
実践例
- 福祉用具レンタルを利用して浴室内の補助具を試用する。
8. 心構えと意識の共有
ポイント
- 家族との協力: 転倒リスクを家族と共有し、見守りをお願いする。
- 小さな成功体験の積み重ね: 自信をつけることで安全な動作を習慣化する。
実践例
- 家族が見守る中でトイレまで歩行し、自信をつける。
9. 外部サービスの活用
ポイント
- 訪問リハビリ: 理学療法士や作業療法士が自宅で直接指導。
- デイサービス: 運動能力の維持向上を目的としたリハビリプログラムを受ける。
実践例
- ケアマネージャーに相談し、週2回の訪問リハビリを手配する。
10. 緊急時の対応策
ポイント
- 緊急通報システム: 転倒時に迅速に対応できる通報ボタンを導入。
- 近隣への周知: 近隣住民や親族に定期的な見守りを依頼。
実践例
- スマートウォッチ型の緊急通報機能付きデバイスを使用する。
まとめ
これらの対策を実践することで、脳卒中後の転倒リスクを大幅に減らし、安全で快適な自宅生活をサポートできます。特に患者の環境や能力に応じた個別対応が重要です。
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください2

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)














