【2024年版】くも膜下出血の原因・予後・診断・治療・リハビリテーションとリスク管理まで解説
くも膜下出血の概要
くも膜下出血(SAH)は、脳とその被膜であるくも膜の間に血液が漏れる状態を指します。主な原因は脳動脈瘤の破裂であり、これは全体の約85%を占めます。その他の原因には、動静脈奇形や血液疾患、抗凝固薬の使用が含まれます。症状としては、突然の激しい頭痛、吐き気、嘔吐、視覚異常、意識障害などがあり、緊急の医療対応が必要です。診断にはCTスキャン、脳血管造影、腰椎穿刺などが用いられます。
原因
くも膜下出血(SAH)の原因
- 頭部外傷: 交通事故や転倒などの重大な頭部外傷が、くも膜下出血を引き起こすことがあります。これは外傷性SAHと呼ばれ、脳を覆う膜の下に出血が発生します。
- 脳動脈瘤の破裂: 非外傷性のくも膜下出血の約85%は、脳動脈瘤が破裂することによって引き起こされます。脳動脈瘤は脳内の動脈が膨らんで形成される血管のバルーン状の部分であり、これが破裂すると急激な出血が発生します。
- 動静脈奇形(AVM): 脳内の血管が異常に絡み合っている状態であり、これが破裂して出血を引き起こすことがあります。
- 血液凝固障害: 血液が適切に凝固しない場合、出血しやすくなり、くも膜下出血のリスクが高まります。血液凝固障害や抗凝固薬の使用がこれに該当します。
- 薬物乱用: コカインやメタンフェタミンの使用も、血管の異常を引き起こし、くも膜下出血のリスクを増加させることが知られています。
くも膜下出血の解剖学的観点からの解説
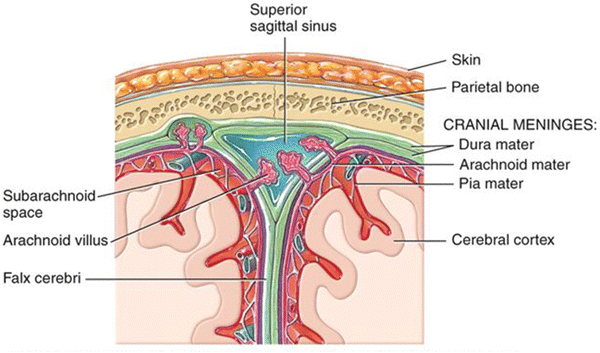
画像引用元:Enhancement of drug permeability across blood brain barrier using nanoparticles in meningitis
くも膜(Arachnoid mater)は、脳と脊髄を包む三層の膜のうちの中間に位置する膜で、硬膜(dura mater)と軟膜(pia mater)の間に存在します。くも膜は、透明で薄い膜であり、クモの巣のような外観を持つことからその名が付けられました。
構造と機能
解剖学的構造:
- くも膜は、繊維性組織で構成され、硬膜と軟膜の間に位置します。
- くも膜と軟膜の間にはくも膜下腔(subarachnoid space)があり、この空間には脳脊髄液(CSF)が流れています。
機能:
- 保護: くも膜は、脳や脊髄を外部の衝撃から保護する役割を果たしています。脳脊髄液によってクッションの役割を果たし、衝撃を吸収します。
- 栄養供給と老廃物の排出: くも膜下腔を流れる脳脊髄液は、脳と脊髄に栄養を供給し、老廃物を排出する役割を持っています。
- 脳脊髄液の循環: くも膜下腔を流れる脳脊髄液は、脳室系から脊髄にかけて循環し、一定の圧力を保ちながら脳と脊髄を浮遊させています。
くも膜下出血の原因と解剖生理学的背景
-
- 脳血流と脳脊髄液: くも膜下腔は脳脊髄液が流れる主要な通路であり、出血が起こるとこの流れが妨げられ、脳圧が急激に上昇します。
- 血管の構造: くも膜下腔にある血管は、細かく分岐して脳全体に酸素と栄養を供給しています。これらの血管が破裂すると、くも膜下腔に直接出血し、脳全体に影響を及ぼします。
- 血液と神経毒性: 出血によりくも膜下腔に漏れた血液は、脳脊髄液の循環を阻害し、神経細胞に直接的なダメージを与える可能性があります。また、出血後の血液分解産物は神経毒性を持ち、さらなる脳損傷を引き起こします。
くも膜は脳と脊髄を保護する重要な膜であり、くも膜下腔を流れる脳脊髄液によって栄養供給と老廃物の排出を行っています。くも膜下出血は、主に動脈瘤の破裂や外傷によって引き起こされ、くも膜下腔に出血が生じることで脳圧の上昇や神経損傷を引き起こします。早期の診断と治療が必要な緊急事態です。
症状

くも膜下出血(Subarachnoid Hemorrhage, SAH)の症状は急激に発症し、非常に深刻です。主な症状として以下が挙げられます:
- 突然の激しい頭痛: 多くの患者が「人生で最悪の頭痛」と表現するほどの強烈な痛みです。
- 意識障害: 意識が混濁したり、失神したりすることがあります。
- 吐き気・嘔吐: 頭痛に伴って吐き気や嘔吐が見られることが多いです。
- 光過敏: 光に対する過敏症(光がまぶしく感じる)が起こります。
- 首の硬直: 首の後ろが硬くなることがあります。
- 視覚障害: 二重視、視野欠損、一時的な視力低下などが生じることがあります。
- 痙攣: 一部の患者では痙攣発作が発生します。
くも膜下出血は緊急の医療処置が必要であり、迅速な診断と治療が重要です。診断にはCTスキャンやMRI、脳血管造影(アンギオグラフィー)が用いられます。治療としては、出血の原因を修復し再出血を防ぐための外科手術や、薬物療法による血管攣縮の予防が行われます。
この状態は生命に関わる重大なものなので、上記の症状が現れた場合は直ちに医療機関を受診することが必要です。
予後
くも膜下出血(SAH)の予後は、患者の状態や治療のタイミング、合併症の有無によって大きく左右されます。以下に、最新の医学的文献に基づいたくも膜下出血の予後に関する情報を示します。
1. 初期死亡率
くも膜下出血は非常に重篤な疾患で、初期死亡率が高いことが特徴です。発症から24時間以内に死亡するリスクが高く、早期治療が生存率に大きく影響します。多くの研究で、発症直後の適切な管理が重要とされています。
2. 再出血のリスク
くも膜下出血後の再出血は、予後に大きな影響を与える重大な合併症です。再出血のリスクは、特に発症後最初の24時間に高く、その後徐々に低下します。再出血を防ぐために、迅速な動脈瘤の修復(クリッピングまたはコイル塞栓術)が推奨されています。
3. 脳血管攣縮(血管れん縮)
脳血管攣縮は、くも膜下出血の後に頻繁に発生し、遅発性脳虚血を引き起こす可能性があります。これにより、長期的な神経学的障害や機能障害が生じるリスクが高まります。血管攣縮の管理には、薬物療法や血管内治療が用いられます。
4. 水頭症
くも膜下出血後に水頭症が発生することがあり、これは急性期および慢性期の両方で見られます。水頭症の治療には、外部脳室ドレナージ(EVD)や腰椎ドレナージが使用され、必要に応じてシャント手術が行われます。
5. 長期的な予後
くも膜下出血から生存した患者の多くは、長期的に神経学的および認知機能の障害を抱えることがあります。機能回復にはリハビリテーションが重要であり、理学療法、作業療法、言語療法が含まれます。これらの治療法は、患者の生活の質を向上させるために不可欠です。
最新の文献によれば、早期の診断と治療が予後を改善するために非常に重要です。多くの研究で、24〜72時間以内に動脈瘤を修復することが推奨されており、再出血や血管攣縮のリスクを減少させるために、継続的なモニタリングと適切な管理が必要です (Springer) 。
診断・検査

くも膜下出血(SAH)の診断と検査は、迅速かつ正確な評価が必要です。以下は、最新の医学文献に基づく診断と検査の方法です。
診断方法
臨床評価:
- 症状: 突然の激しい頭痛(しばしば「雷鳴のような頭痛」と表現される)、嘔吐、意識障害、頸部硬直などが典型的な症状です。これらの症状が見られた場合、SAHが疑われます。
画像検査:
- 非造影CTスキャン: 発症から6時間以内に行われると、高い感度で出血を検出することができます。CTスキャンは初期診断に非常に有効です。
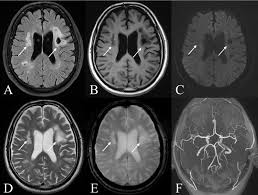
画像引用元:ReserchGate
-
- MRI: CTスキャンが利用できない場合、MRIも高感度な検査方法です。ただし、CTスキャンほどすぐには利用できないことが多いです。
腰椎穿刺(ルンバーパンクチャー):
- 適応: CTスキャンが陰性の場合や、SAHが臨床的に疑われるがCTスキャンがすぐに利用できない場合に行われます。脳脊髄液中の赤血球数やキサントクロミア(脳脊髄液が黄色くなる現象)を確認します。
- 禁忌: 頭蓋内圧が高い場合には行いません。圧力低下によりさらなる出血を引き起こす可能性があります。
血管造影:
- 脳血管造影(DSA): 出血源を特定し、治療計画を立てるために行います。破裂した動脈瘤や血管奇形を確認します。
- CT血管造影(CTA)およびMR血管造影(MRA): DSAが利用できない場合や、非侵襲的に出血源を評価するために使用されます。
その他の検査
- 心電図(ECG): SAHが心臓の異常を引き起こすことがあるため、心電図でST上昇やT波の異常を確認します。
くも膜下出血の診断は、迅速な対応が予後を大きく改善するため、症状の出現から6時間以内にCTスキャンを行うことが推奨されています。CTスキャンが陰性であっても臨床的に疑わしい場合は腰椎穿刺を行い、脳脊髄液の検査を実施します。また、血管造影を用いて出血源を特定し、適切な治療方針を立てることが重要です。
治療
くも膜下出血(Subarachnoid Hemorrhage, SAH)の治療には、以下の方法が用いられます。
1. 緊急治療
くも膜下出血は緊急事態であり、迅速な治療が必要です。初期対応には、患者の生命を維持し、さらなる出血を防ぐための処置が含まれます。
2. 外科的治療
血管内コイル塞栓術(Endovascular Coiling): カテーテルを使って脳動脈瘤まで到達し、プラチナ製のコイルを動脈瘤内に挿入します。これにより動脈瘤内で血液が固まり、再出血のリスクを減少させます。この方法は、侵襲が少なく、回復が早いことが特徴です。
クリッピング(Surgical Clipping): 開頭手術を行い、クリップを動脈瘤の基部に装着して血流を遮断します。これにより動脈瘤の再出血を防ぎます。この方法は、特に動脈瘤が大きい場合や、コイル塞栓術が適さない場合に用いられます (Springer) 。
3. 合併症の管理
血管攣縮(Vasospasm)の予防: 出血後の血管攣縮を防ぐために、カルシウム拮抗薬であるニモジピン(Nimodipine)が使用されます。この薬剤は、脳への血流を改善し、二次的な脳梗塞のリスクを減少させます。
水頭症の管理: 水頭症(脳脊髄液の過剰な蓄積)が発生した場合、脳室ドレナージ(ventriculostomy catheter)や腰椎ドレナージ(lumbar drains)を用いて余分な脳脊髄液を排出します。
電解質異常と血糖値の管理: 低ナトリウム血症や高血糖、低血糖などの代謝異常が出血後に発生することがあり、これらの管理が重要です。適切な治療を行うことで、合併症のリスクを減少させます。
4. リハビリテーション
長期的な機能回復を目指し、理学療法、作業療法、言語療法などのリハビリテーションが行われます。これにより、日常生活への早期復帰と生活の質の向上が期待されます。
これらの治療法を組み合わせることで、くも膜下出血の患者の予後を改善し、再発リスクを最小限に抑えることが目指されます。最新の研究とガイドラインに基づいた治療が推奨されます。
リハビリテーションとリスク管理
リスク管理 急性期
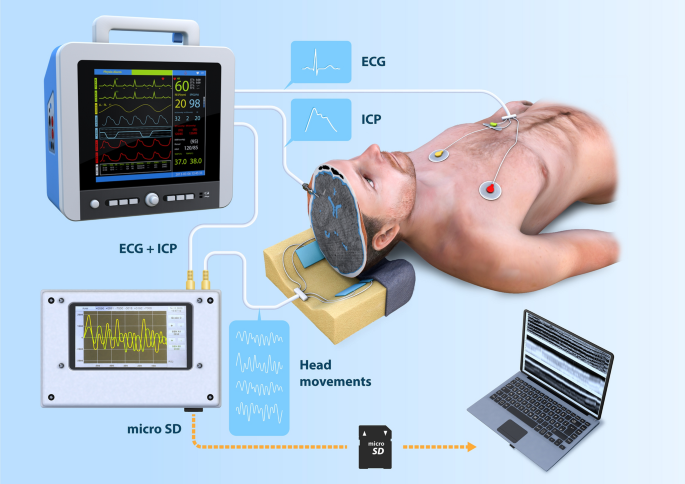
画像引用元:nature
動脈瘤の状態のモニタリング
- 内容: 動脈瘤の破裂リスクを評価し、リハビリテーション中に過度な負荷がかからないようにする。
- 方法: 定期的な画像診断(CTスキャンやMRI)を用いて動脈瘤の状態を監視し、動脈瘤の位置や大きさの変化を確認します。
頭蓋内圧の監視
- 内容: 頭蓋内圧(ICP)の上昇は脳への損傷を引き起こす可能性があるため、リハビリ中にICPを適切に管理する。
- 方法: ICPモニターを使用して継続的に頭蓋内圧を監視し、ICPの上昇が確認された場合はリハビリを中止し、適切な医療処置を行います。
血行動態の安定性
- 内容: 血圧や心拍数などの血行動態を安定させ、脳血流の適切な維持を図る。
- 方法: 血圧モニターや心電図を使用して患者の血行動態をリアルタイムで監視し、異常が見られた場合は直ちに対応します。
バソスパズムの予防と管理
- 内容: くも膜下出血後の血管痙攣(バソスパズム)を予防し、脳血流の低下を防ぐ。
- 方法: ニモジピンなどの薬剤を投与し、血管痙攣の発生を予防する。また、血圧管理を行い、必要に応じて血管拡張薬を使用します。
早期離床の注意
- 内容: 早期離床は予後を改善するが、過度な運動は避ける。
- 方法: ICU内での早期リハビリテーションを慎重に実施し、段階的に活動レベルを上げていく。初期段階では、軽い運動から開始し、徐々に強度を上げる。
リスク管理 急性期以降
ADL訓練中の安全確保
- 内容: 日常生活動作(ADL)訓練中の転倒や事故を防ぐ。
- 方法: ADL訓練時に常に監視を行い、患者の安全を確保します。特に立ち上がりや歩行訓練時は補助具を使用する。
認知機能の評価と管理
- 内容: 認知機能障害がある場合、訓練中の注意力や判断力の低下を考慮する。
- 方法: 認知機能評価を定期的に行い、患者の注意力や記憶力に応じた訓練を設計します。
心理的サポート
- 内容: 精神的ストレスや不安がリハビリに与える影響を最小限にする。
- 方法: 療法士や心理士による心理的サポートを行い、必要に応じてカウンセリングを提供します。
環境調整
- 内容: リハビリ環境が安全であることを確保し、リスクを最小限に抑える。
- 方法: リハビリ室内の安全性を確保し、適切な照明や補助具を使用して転倒や事故を防ぎます。
家族教育と支援
- 内容: 家族が適切に患者をサポートできるようにする。
- 方法: 家族に対してリスク管理や安全な介護方法を教育し、家庭内での転倒防止策や補助具の使用方法を指導します。
これらのリスク管理のポイントを遵守することで、くも膜下出血患者のリハビリテーションの安全性と効果を最大化することができます。
くも膜下出血のまとめ
くも膜下出血(Subarachnoid Hemorrhage, SAH)は、くも膜下腔に出血が生じる状態で、主に動脈瘤の破裂によって引き起こされます。症状には、突然の激しい頭痛、吐き気、嘔吐、意識障害、首のこわばりなどがあります。診断には、頭部CTスキャンや腰椎穿刺が用いられ、血液がくも膜下腔に存在するかどうかを確認します。治療法には、出血の原因となる動脈瘤をクリッピングやコイル塞栓術で閉鎖する手術が含まれます。また、血管攣縮を予防するためにカルシウム拮抗薬の投与が行われることがあります 。
理学療法(PT)と作業療法(OT)は、患者の回復をサポートするために重要です。理学療法には、早期離床、筋力強化エクササイズ、バランス訓練、呼吸訓練、歩行訓練が含まれます。作業療法には、日常生活動作(ADL)の訓練、認知機能訓練、視覚認知訓練、補助具の使用指導、家族教育が含まれます 。
リスク管理としては、動脈瘤の状態や頭蓋内圧、血行動態の安定性を常にモニタリングし、リハビリテーションの進行を調整することが重要です。また、過度な運動やストレスを避け、適切な体位管理を行うことで、再出血や他の合併症のリスクを最小限に抑えることが求められます。
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください。

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024) パーキンソン病の機能促進:医学書院 (2025)