【2024年最新版】血圧とバランス機能・転倒リスクの関係:安全なリハビリに役立つバイタルサイン測定の重要ポイント
論文を読む前に:血圧とバランス機能の関係性
金子先生(リハ医):
「丸山さん、今日は血圧とバランス機能の関係について話そう。特に、高齢者や神経疾患を抱える患者にとって、血圧の変動がバランス機能にどう影響するかを考えることは重要だ。生理学と脳科学的な視点も交えて、理解を深めてもらいたい。」
丸山さん(療法士):
「よろしくお願いします。血圧がバランスに関わるなんて、普段意識していなかったのでとても興味があります。」
1. 血圧とバランス機能の基本的な生理学的関係
金子先生:
「まず、生理学的な観点から見て、血圧とバランス機能は密接に関連している。血圧は全身の血流を制御しており、特に脳や筋肉など、バランス維持に必要な部位への血流を調整する重要な役割を担っている。特に起立時には、重力によって血流が下肢に集中するため、血圧が適切に調整されないと、脳への血流が減少し、バランス機能が低下しやすくなる。」
丸山さん:
「つまり、血圧が下がると脳への血流が不足してバランスが崩れやすくなるということですね。」
金子先生:
「その通り。これは起立性低血圧と呼ばれる現象で、特に高齢者や脳血管障害を持つ患者でよく見られる。低血圧によるめまいやふらつきは、転倒リスクを高める要因の一つでもある。」
2. 血圧とバランス機能に関わる脳科学的視点
金子先生:
「では次に、脳科学的視点から考えてみよう。血圧の調節に関わるのは自律神経系で、具体的には交感神経と副交感神経の働きだ。自律神経は、脳の視床下部や延髄などの中枢でコントロールされている。」
丸山さん:
「自律神経が血圧を調整することは知っていましたが、バランス機能にはどのように影響するのでしょうか?」
金子先生:
「視床下部や延髄からの信号は、バランスに必要な情報を処理する小脳や前庭系とも相互作用している。たとえば、姿勢を変える際、視床下部や延髄が血圧を調整し、同時に小脳や前庭系がその変化に合わせて筋肉の緊張を適切に制御する。これにより、立位や歩行などの際に重心がしっかりと保たれるわけだ。」
丸山さん:
「なるほど!つまり、血圧の変動に対する脳の応答が、バランス機能に直接影響を与えているんですね。」
3. バランス機能に影響を与える血圧の変動要因
金子先生:
「ここで、血圧の変動がどのようにバランス機能に影響するのか、具体的な要因を挙げてみよう。特に重要なのが、急激な血圧低下と高血圧だ。」
急激な血圧低下(例:起立性低血圧)
「起立した瞬間に血圧が急低下すると、脳への血流が不足し、バランス維持に必要な情報処理が遅れる。その結果、ふらつきやめまいが生じやすくなる。」
高血圧
「高血圧の場合も危険だ。慢性的に高血圧が続くと、血管が硬化し、血流調整がうまくできなくなることがある。このような場合、急に姿勢を変えると脳血流がうまく対応できず、バランスを崩しやすくなる。さらに、高血圧は脳卒中などのリスクも高め、これもまたバランス機能に影響を及ぼす。」
丸山さん:
「どちらもバランス機能に大きな影響を及ぼすんですね。血圧を適切に維持することが、バランス機能にも重要だと分かりました。」
4. 臨床応用:血圧とバランス機能を考慮したリハビリテーション
金子先生:
「では、臨床応用として、血圧とバランス機能を考慮したリハビリテーションの具体的な方法を紹介しよう。」
起立練習と段階的な血圧調整
「起立性低血圧がある患者の場合、急に立ち上がるのではなく、ベッドの縁に座って数分間待つ、あるいは段階的に立ち上がる方法を用いるといい。また、立位保持訓練では、立位中の血圧測定を適宜行い、血圧が安定するか確認する。」
バランス訓練
「バランス訓練としては、まず静的バランス訓練から始め、慣れたら動的バランス訓練に移行する。例えば、シンプルな足踏みや歩行訓練でも、血圧が安定しているか観察しながら進めることが大事だ。」
血圧管理を意識したリハビリ
「血圧管理が不安定な患者では、呼吸法を取り入れ、リラックス状態を作り出すことで、副交感神経を優位にし、血圧を安定化させることも有効だ。」
丸山さん:
「血圧管理とバランス訓練を組み合わせることが、転倒リスクを低減させるための重要なポイントなんですね。」
5. 脳血流とバランス機能に関する最近の研究
金子先生:
「さらに興味深いのは、脳血流の動態がバランスにどのように関係しているかを調べた最近の研究だ。例えば、転倒リスクが高い高齢者において、前頭前野の血流量が少ないと、バランス維持が困難になるというデータが出ている。」
丸山さん:
「前頭前野は、認知機能や運動制御に関わる部分ですね。そこに関連するとなると、バランスは単なる筋力の問題ではなく、認知面からのアプローチも必要になるということでしょうか?」
金子先生:
「その通りだ。バランス機能を考える際には、認知機能も非常に重要で、脳血流が認知や反応の速さに影響するからこそ、血圧と認知機能の両方を見ながらリハビリを進める必要がある。具体的には、デュアルタスク(バランス課題を行いながら認知課題を同時に行う)などが有効だ。」
まとめ
金子先生:
「今日のポイントをまとめると、血圧は単に循環系だけでなく、バランス機能にも密接に関わっている。生理学的には、血圧の安定が脳への血流を維持し、バランス機能を支えている。また、脳科学的には、視床下部や延髄が血圧調整に関わり、それが小脳や前庭系を通じてバランス機能を助けている。これらの仕組みを理解して、血圧変動に合わせた段階的なバランス訓練を取り入れることが、転倒リスクを低減するために重要なんだ。」
丸山さん:
「血圧とバランスがこれほどまでに関わりあっているとは驚きでした。しっかりと考慮したリハビリを心がけてみます!」
金子先生:
「その意気だ。血圧とバランス機能の関係を意識することで、リハビリの質がさらに向上するはずだよ。」
論文内容
カテゴリー
バイオメカニクス
タイトル
高齢者にとって高血圧はバランス不良の因子となるか?
Is hypertension a risk factor for poor balance control in elderly adults??PubMed Serap Acar J Phys Ther Sci. 2015 Mar; 27(3): 901–904.
なぜこの論文を読もうと思ったのか?
・高血圧を呈する高齢者は多い。今回、高血圧とバランスの関係を調べた論文を見つけ、興味深かったため読もうと思った。
内 容
背景・目的
・バランス不良は転倒のリスクを高め、高齢になるほどリスクが上昇するのは周知の事実である。
・高血圧も同様に高齢になるほど有病率は増加し、頭痛、視力障害、頻脈、胸痛、浅い呼吸、筋力低下、足関節腫脹など様々な症状を呈する。
・筆者らはこれらの症状がバランスに影響すると考えている。本研究の目的は高血圧と姿勢保持の関係性を検討することである。
方法
・26名の施設入所中の高齢者(75歳以上)を2群(高血圧群:HT群、非高血圧群:NT群)に分けた。
・立位バランスの計測として重心動揺計を用い、身体重心(COG)の移動速度をアウトカムとした。
・開眼・閉眼、安定した床面・不安定な床面の2×2の4条件で行った。
結果
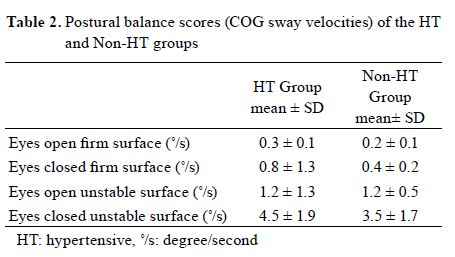
表:実験結果 Serap Acar (2015)より引用
・COGの移動速度はHT群がNT群に比してわずかに速い結果となったが、群間の有意差は得られなかった。
明日への臨床アイデア

血圧とバランス機能を考慮したリハビリテーションは、特に高齢者や神経疾患の患者の転倒リスクを軽減するために重要です。以下に、具体的な臨床応用手順を示します。
1. 初期評価と準備
- 血圧の基礎評価
患者が安静にしている状態で血圧を測定し、血圧の基礎値を確認します。特に起立性低血圧があるかどうかを把握するために、座位、立位の際の血圧変動を評価します。 - バランス機能の評価
静的・動的バランス能力の両方を評価します。BergバランススケールやTimed Up and Goテストなど、適切な評価ツールを使用し、バランス能力を確認します。 - 自律神経機能の確認
血圧調整に関与する自律神経機能が乱れていると、立位保持に影響が出やすくなります。心拍変動(HRV)などの評価が可能であれば、確認します。
2. 血圧を安定させるための準備運動
- 深呼吸法
自律神経のバランスを整えるため、リラックスした状態で深呼吸を行い、副交感神経優位に導きます。腹式呼吸を推奨し、数分間実施します。 - 座位保持と段階的な立位練習
急に立ち上がるのではなく、ベッドの端に座って数分間静止します。段階的に立位に移行し、血圧が安定しているかを確認します。
3. バランス機能を高めるリハビリ手順
A. 静的バランス訓練
- 足幅を広げた立位保持
安全なサポートがある状態で、安定した立位を維持します。最初は足幅を広くとり、次第に狭くすることで重心移動が必要になる状況を作ります。 - 片足立ち訓練
バランスの向上を目的に、安定した位置で片足立ちを行います。片足立ち中にふらつきが出た場合はサポートを行い、安全を確保します。
B. 動的バランス訓練
- ステッピングエクササイズ
足踏みやゆっくりとした方向転換を含む訓練を行います。視線の変化や足の踏み替えを含めることで、重心移動に合わせた血圧変動への適応力を鍛えます。 - デュアルタスク訓練
動的バランス訓練中に、計算や簡単な質問などの認知課題を同時に行うことで、バランス機能と認知機能の統合を図ります。バランスを崩さないよう注意しつつ、転倒予防のための反応力を養います。
4. 起立性低血圧の対策を考慮した立位保持訓練
- 段階的な立ち上がり
ベッドや椅子からの立ち上がり訓練では、ゆっくりとした立位移行を行い、立位に慣れさせます。最初は手すりや支えを利用し、安定した立位保持が可能になったら補助なしでの立位保持を目指します。 - タウントレーニング
患者が頭を動かしたり、身体の方向を変えたりするときにバランスが取れるよう、方向転換の際のバランス訓練を行います。これにより、前庭系の働きを強化し、起立性低血圧によるふらつきを軽減します。
5. 血圧の変動に合わせたクールダウン
- リラックスした座位休息
リハビリ後は安静に座るか、横になって血圧を安定させます。呼吸を整え、リラックスした姿勢を維持します。 - 水分補給の指導
低血圧がある場合には、適切な水分摂取を指導し、血圧を安定させるようにします。体液が安定することで、血圧の変動が抑えられます。
6. 評価とフィードバック
- 血圧とバランス評価のフィードバック
リハビリテーション後の血圧変動やバランス機能の変化を確認し、次回のリハビリに向けたフィードバックを行います。特に立位保持が向上したか、血圧が安定していたかなどをチェックし、リハビリの成果を患者と共有します。
このリハビリプロトコルにより、血圧とバランス機能を考慮した安全で効果的なリハビリテーションが可能となり、転倒リスクの軽減に貢献します。
新人療法士がバイタルサインを測定する際のポイント
リハビリテーション中のバイタルサイン(血圧、脈拍、酸素飽和度)の測定は、患者の安全確保とリハビリ効果の最大化に重要です。以下にリハビリ前・途中・事後に分けて、測定時のポイントや留意点を解説します。
リハビリ前のバイタルサイン測定
1. 血圧測定
- 測定タイミング: リハビリ開始直前の安静時に測定。最低でも5分程度の安静を取ってから行う。
- 正確なポジショニング:
患者はリラックスした姿勢で座り、上腕が心臓の高さにあるようにし、足を組まないように指導します。 - 起立性低血圧の確認:
座位・立位間で血圧が急激に低下する場合があり、ふらつきの原因になります。座位、立位のそれぞれで血圧測定を行い、起立性低血圧があるか確認します。
2. 脈拍測定
- 安静脈拍の把握:
安静時の脈拍を記録し、通常の基準範囲内(一般的には60~100bpm)に収まっているか確認します。 - 不整脈の確認:
安静時に不整脈がある場合は運動負荷中に悪化する可能性があるため、リハビリ実施の判断材料とします。
3. 酸素飽和度測定
- 安静時の酸素飽和度:
SpO₂が90%以下の場合、酸素不足が疑われるため、呼吸器疾患の有無を確認し、必要に応じて酸素補給を考慮します。 - 基準値の記録:
通常は96~100%が目安ですが、高齢者や肺疾患がある患者では低めの値も認められるため、安静時の基準値を明確にします。
リハビリ中のバイタルサイン測定
1. 血圧測定
- 運動負荷中の適切なタイミング:
リハビリテーションの負荷が上がる際(例えば、立位から歩行に移行する時など)に再測定を行います。急激な血圧変動が起こることがあり、特に高血圧や低血圧のリスクがある場合は頻繁にモニタリングを行います。 - 異常な変動の確認:
運動による血圧上昇がある程度予測されますが、上昇が極端な場合や収縮期血圧が180mmHgを超える場合は、中断して安静を指示します。
2. 脈拍測定
- 目標心拍数の確認:
最大心拍数の50~70%を目標とし、急激な心拍数の上昇がないか確認します。特に、リハビリ開始から心拍数が20bpm以上増加した場合は負荷が過剰である可能性があるため、一度リハビリを中止し、原因を確認します。 - 異常脈のチェック:
運動中に不整脈が発生した場合、即座にリハビリを中断し、医師の指示を仰ぎます。
3. 酸素飽和度測定
- SpO₂の急激な低下の確認:
低強度運動時もSpO₂が持続的に92%以下に低下する場合は低酸素の危険があるため、酸素補給を検討しつつ、リハビリを軽減または中止します。 - 呼吸困難の評価:
酸素飽和度の測定だけでなく、患者が息切れを感じていないか主観的な呼吸困難の評価も実施し、運動継続が可能か確認します。
リハビリ後のバイタルサイン測定
1. 血圧測定
- リハビリ終了直後の測定:
リハビリ直後に測定し、過度の上昇や下降がないか確認します。特に、血圧が運動前に比べ著しく低い場合、血圧が安定するまで安静を保ち、経過観察を行います。 - クールダウン後の安静時血圧:
数分のクールダウン後に再測定し、安静時の血圧に戻っているか確認します。起立性低血圧を防ぐため、急激な姿勢変化は避けます。
2. 脈拍測定
- 脈拍の回復速度:
リハビリ終了後に脈拍が安静時に近い値に戻るか確認し、心拍数が正常範囲内で回復しているかを確認します。回復が遅い場合、心肺機能の低下が考えられるため、次回以降のリハビリ負荷を調整します。
3. 酸素飽和度測定
- 運動終了後のSpO₂の安定確認:
運動後もSpO₂が安定しているか確認します。持続的に低値であれば、リハビリ負荷が高すぎた可能性があります。 - 酸素補給の必要性評価:
運動後も酸素飽和度が低下したままの場合、酸素補給を検討し、低酸素の原因を評価します。
リハビリ全体を通じたバイタルサイン測定のポイント
異常値が認められた場合の早期対応
異常な変動が認められた場合は、リハビリを速やかに中断し、必要に応じて救急対応を取ります。脳血管疾患や心血管疾患がある患者の場合は特に注意が必要です。
バイタルサイン変動の記録とフィードバック
測定結果を患者と共有し、患者の理解を深めます。安定したリハビリ継続のため、医師、療法士間での情報共有も徹底します。
目標バイタルサインの設定
リハビリ前に適切な目標範囲を設定し、心拍数、血圧、酸素飽和度がどの範囲で収まっているかをモニタリングしながらリハビリを進めます。
これらのポイントを踏まえたバイタルサイン管理は、患者の安全確保とともにリハビリテーション効果を高めるための基礎となります。
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)