【2024年最新】大腿骨骨折(太ももの骨折)のリハビリとは?原因、症状、バランス機能、股関節のセラピーまで詳細に解説


大腿骨骨折の概要
定義
「大腿骨骨折」とは、大腿骨(太ももの骨)の骨折のことです。大腿骨は体の中で最も大きく強い骨であり、血液の供給も良いため、骨折するには大きな衝撃力が必要です。
骨折の種類
疲労骨折
疲労骨折は、骨に小さな亀裂が入った状態です。疲労骨折は、衝撃の大きいスポーツなどの使い過ぎで発症することが多いです。
多くの疲労骨折は、体重を支える骨に起こります。疲労骨折は、過剰な使用による怪我です。筋肉が疲れていると、反復的な衝撃を和らげることができなくなります。この状態では、筋肉がストレスを骨に伝えてしまい、小さな亀裂や骨折が生じることがあります。
不全骨折
不全骨折とは、骨が完全には折れず、不完全に折れることを指します。つまり、骨は割れるが、完全には割れない状態です。一方、2つ以上の部分に折れてしまう完全骨折もあります。
完全骨折
骨が2つ以上の部分に折れて、正しく整列しなくなったものを転位骨折と言います。骨折の変位は、近位骨に対する遠位骨折片の異常な位置関係で定義されます。
単純骨折(閉鎖骨折)
骨折の中でも皮膚表面から骨が露出していない状態を指します。
複雑骨折(開放骨折)
骨折の中でも骨折した部位の皮膚も損傷し、骨が露出した状態を指します。
粉砕骨折
骨粗鬆症で骨が脆弱になった人が転倒をした場合や、スポーツや交通事故による強い衝撃を受けた場合に起こります。
病的骨折
腫瘍や転移がんなどの疾患がある場合、骨強度が低下してしまう可能性があります。その場合、健常者では骨折しないようなわずかな力で骨折してしまう場合があります。
|
骨折type |
説明 |
|---|---|
| 疲労 | 疲労骨折は、繰り返しの力や過度の使用によって骨に生じる微細な亀裂です。主に体重を支える骨、足や脚の骨に発生します。スポーツ活動や身体的ストレスの増加と関連があります。 |
| 不完全 | 不完全骨折は、骨が割れるが完全には折れない状態です。このタイプの骨折は、大人よりも柔軟性のある子供に一般的です。グリーンスティック骨折(骨の片側が折れ、もう片側が曲がる)やトーラス骨折(骨の片側が圧縮され、バックル状になる)などがあります。 |
| 完全 | 完全骨折とは、骨が2つ以上の別々の部分に折れるものです。これらの骨折は、折れる角度や方向によって、横方向、斜め、または螺旋といったさらに細かい分類に分けられます。 |
| 単純 | 単純骨折(閉鎖骨折とも呼ばれる)は、皮膚に開放性の傷や穿刺がない状態で骨が折れるものです。このタイプの骨折は、一般的に重症度が低く、開放骨折と比較して感染リスクが低いです。 |
| 複雑 | 複雑骨折(開放骨折とも呼ばれる)は、骨折部位の近くに開放性の傷や皮膚の破れがある状態で骨が折れるものです。複雑骨折は重症度が高く、環境にさらされることによる感染リスクが高いです。 |
| 粉砕 | 粉砕骨折とは、骨が複数の破片、通常は3つ以上に折れるものです。このタイプの骨折は、自動車事故、高所からの転落、スポーツ障害などの高エネルギー損傷によく起こり、治療には手術が必要になることがあります。 |
| 病的 | 病的骨折は、骨を弱らせる潜在的な疾患や状態(例えば、骨粗しょう症、骨癌、特定の代謝障害など)が原因で骨が折れるものです。これらの骨折は、ほとんどまたは全く外傷がなくても発生し、治癒が困難になることがあります。 |
骨折部位による分類
大腿骨骨折は、頭側から①大腿骨頭 ②大腿骨頚部 ③大腿骨転子部および大腿骨転子下 ④大腿骨骨幹部など異なる場所に起こり得ます。
大腿骨骨頭骨折
大腿骨頭の疲労骨折は、特定の集団における股関節痛の一般的な原因となり得ます。ランナーによく見られる慢性的な反復運動は、これらの集団に大腿骨頚部の疲労骨折の素因となります。
大腿骨頸部骨折
大腿骨頸部骨折は二つに分けられます。
・大腿骨頚部内側骨折(関節包内骨折:一般に大腿骨頚部骨折)
・大腿骨頚部外側骨折(関節包外骨折:大腿骨転子部、転子下骨折など)
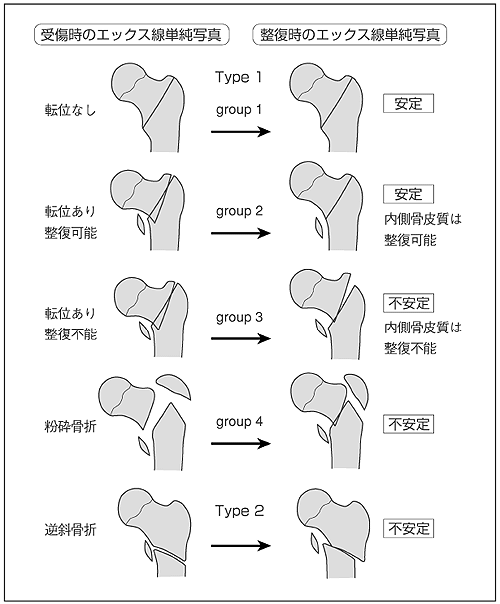
I型、大腿骨頭骨折が骨頭窩より尾側にあるもの
II型:骨頭窩より頭側で骨折したもの
III型:I型またはII型に大腿骨頚部骨折を伴うあらゆる大腿骨頭骨折
IV型:I型またはII型に臼蓋縁骨折を合併したもの
頸部骨折は、ガーデン(Garden)分類が用いられることが多いです。
ステージ1:不完全骨折
ステージ2:完全骨折、骨頭転位なし
ステージ3:完全骨折、骨頭回旋転位あり
ステージ4:完全骨折、重度の骨頭転位あり
転子部骨折は、エヴァンズ(Evans)分類が用いられることが多く、骨折のタイプにより安定型と不安定型に分けられます。
大腿骨骨間部骨折
大腿骨骨間部骨折は、小転子から5cm遠位から内転筋結節から5cm近位までの間に発生する骨幹部骨折と定義され、女性の長距離ランナーによく見られる慢性的な反復運動により発生することがあります。
大腿骨骨幹部骨折は、若い男性では高エネルギー外傷後に、高齢女性では低エネルギー転倒後に最も頻繁に発生します。
| 骨折部位 | リスク要因 | 治療オプション |
|---|---|---|
| 大腿骨頭骨折 | 股関節脱臼、高エネルギーの外傷(例:自動車事故)、高所からの転落 | 閉鎖還復と経皮的固定、股関節全置換術または半置換術 |
| 大腿骨頸部骨折 | 骨粗しょう症、高齢、低エネルギーの外傷(例:立位からの転落)、女性 | 内部固定、股関節全置換術または半置換術 |
| 大腿骨転子部および大腿骨転子下骨折 | 骨粗しょう症、高齢、低エネルギーの外傷(例:立位からの転落)、女性 | 髄内釘固定、滑り止めヒップスクリュー固定、外部固定 |
| 大腿骨骨幹部骨折 | 高エネルギーの外傷、骨粗しょう症、高齢、病理性骨折(例:悪性腫瘍や感染によるもの) | 髄内釘固定、プレートおよびスクリュー固定、外部固定 |
大腿骨の骨折は、患者の年齢、性別、骨密度、および受けた外傷のタイプによって異なるリスク要因が関連しています。また、治療方法も骨折の種類や患者の状況に応じて変わります。
大腿骨骨折の疫学・病因
大腿骨の骨幹部分が骨折することは、病的骨折ではない限り、骨粗鬆症や転移性疾患の患者を除いて、高エネルギー損傷(例えば交通事故)によって引き起こされます。大腿骨骨幹部骨折は、股関節、骨盤、膝、およびその他の部位の損傷と関連することが一般的です。
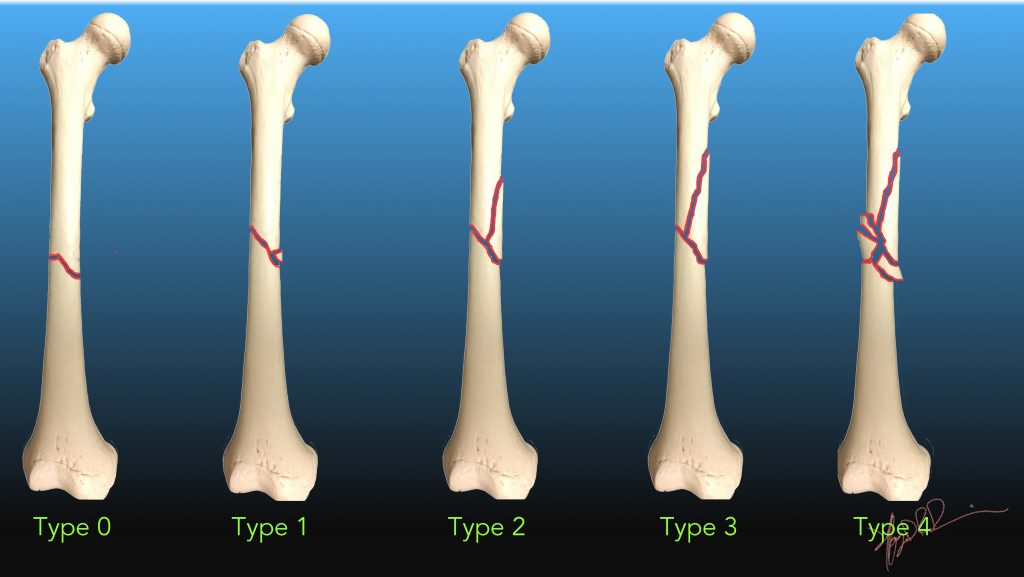
骨折は下記のように力の加わり具合によって程度や複雑さが異なります。
横骨折(軸を水平に横切る)
斜骨折、螺旋骨折(ねじれる力による)
粉砕骨折(生じた骨の断片が3つ以上ある場合)
開放骨折
閉鎖骨折
大腿骨骨折の発生率は、米国では年間人口1万人当たり1~1.33件と報告されています。25歳未満および65歳以上の個人では、大腿骨骨折の発生率は、年間人口1万人当たり3人です。
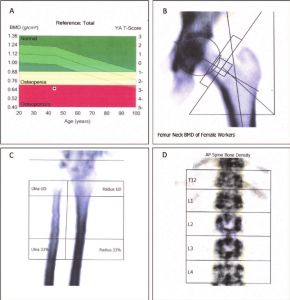
その発生率は、おそらく人口動態の変化や人口の平均寿命の増加により、高齢患者が増えることによって常に増加しています。高齢者においては、骨密度(BMD:bone mineral density)が減少するため、股関節骨折のリスクが高まる主な要因となっています。
股関節骨折は大腿骨近位部のBMDと強く関連していますが、骨密度とは無関係な股関節骨折リスクの臨床的予測因子も多く存在します。
骨密度を除く危険因子を5つ以上持つ女性の15%では、危険因子が2つ以下の女性の47%に比べ、股関節骨折の発生率は17倍でした。
しかし、5つ以上の危険因子を持つ女性は、骨密度のZスコアが最低の三分位にある場合、股関節骨折のリスクがさらに高くなりました。
大腿骨の骨折リスクは、いくつかの要因によって上昇することが知られています。特に70歳以上の高齢者において、大腿骨骨折の発生率が高いことが報告されています。高齢者に多く見られるのは、大腿骨の近位部での骨折であり、特に大腿骨の頸部や転子間、転子下部分での骨折が重要視されています。また、骨粗鬆症の人も大腿骨を骨折する可能性が高いとされています。
これらの骨折のリスクは、年齢が上がるにつれて指数関数的に増加し、女性で高くなります(男女比)。女性は男性に比べて骨量の減少や転倒が多く、欧米ではどの年齢層でも股関節骨折の発生率は男性の約2倍とされています。
さらに、女性は男性よりも長生きなので、股関節骨折の4分の3以上が女性で起こっています。
大腿骨骨間部骨折の罹患率および死亡率は、主に骨折の固定方法の変更の結果として低下しています。
現在の治療法は早期の動員を可能にし、その結果、長期のベッド上安静に関連する合併症のリスクを減少させます。
大腿骨骨折の特徴
大腿骨の骨折は、通常、目立つ症状が現れます。具体的には、激しい痛みや脚を動かせない、立つことができないなどがあります。また、股関節の動きが著しく制限され、局所の腫れが見られることもあります。さらに、皮膚に打撲傷があることもあります。
大腿骨頚部骨折と転子部骨折では、外旋と下肢の短縮が典型的ですが、大腿骨頚部骨折では両者の徴候はあまり顕著ではありません。
転子部骨折は痛みが強くなる傾向があります。転子部の痛みは転子部骨折に有利に働くが、鼠径部の痛みは頚部骨折に典型的です。
外旋がないことはむしろ非転位骨折で見られ、脚の短縮は骨折が転位していることを示唆します。しかし、外転した骨折では四肢の短縮は見られず、四肢はわずかに長くなっている可能性さえあります。
また、大腿骨に出血があり、周囲の軟部組織に血腫ができることがあります。
開放骨折は感染の可能性が加わります。 また、外側側副靭帯損傷や前十字靭帯損傷などの膝靭帯損傷の併発も一般的で、骨折固定後に評価する必要があります。
大腿骨骨折の評価
画像所見
X線検査
骨折を評価する最も一般的な方法は、骨の鮮明な画像を得ることができるX線検査です。X線は、骨が無傷か壊れているかを示すことができます。また、骨折の種類や、骨折が大腿骨のどこにあるのかを示すことができます。
コンピュータ断層撮影(CT)
レントゲン写真を確認した後でさらに詳しい情報が必要な場合は、医師はCTスキャンを指示することがあります。CTスキャンは、手足の断面画像を表示します。CTスキャンは、骨折の重症度に関する貴重な情報を医師に提供することができます。
例えば、骨折の線は非常に薄く、レントゲンでは見えにくいことがあります。CTスキャンを使えば、骨折の線がよりはっきりと見えるようになります。
単純X線写真では、前後方向(AP)および側面方向から見ると、ほとんどの股関節骨折が確認できます。大腿骨軸と大腿骨頚部の中心を通る線が作る角度を測定し、頚体角を確認します。この角度は約120~130°でなければなりません。
X線所見がはっきりしないが、病歴と身体検査で骨折が疑われる場合は、CTスキャンを検討する必要があります。しかし、この方法の欠点は、疲労骨折後の最初の24時間は、シンチグラフィーの所見がしばしば陰性であることです。
大腿骨頸部応力病変の診断における放射性核種画像の陽性適中率は、68%に近づきます。
大腿骨頸部骨折が強く疑われるが標準X線所見が陰性である患者には、内旋を伴うAPビューが大腿骨頸部のより良いビューを提供します。
標準的なX線所見が陰性で、なおかつ股関節骨折が強く疑われる場合、MRIと骨スキャンは潜伏性損傷の同定に高い感度を有します。
MRI
MRIは、X線所見がはっきりしない患者において100%の感度を有します。骨折が強く疑われ、X線検査が陰性である患者について、MRIまたは骨スキャンが容易に利用できない場合は、入院を検討します。
画像所見より得られる情報はたくさんあり、セラピーのより適切な選択に繋がります。そのためSTROKE LABでは画像所見を初回にお持ち頂くことをおすすめしております。

問診

脚をどのように痛めたのか、医師が具体的に知ることが重要です。例えば、交通事故にあった場合、どのくらいのスピードが出ていたか、運転手か助手席か、シートベルトをしていたか、エアバッグは作動していたかなどを知っておくと、医師の助けになります。
この情報は、あなたがどのように傷ついたのか、また、どこか他の場所で傷つく可能性があるのか、医師が判断するのに役立ちます。
高血圧、糖尿病、喘息、アレルギーなど、他の健康状態があるかどうかを知ることも、医師にとって重要です。あなたの医者はまた、あなたが取る任意の薬についてお聞きします。
あなたの怪我や病歴について話し合った後、医師は慎重な診察を行います。医師は、あなたの全身状態を評価し、次に下肢に焦点を当てていきます。
鑑別診断
股関節の痛みは、3つの解剖学的部位のいずれかに局在することがあります。
股関節前部の痛み
股関節前部の痛みは、ほとんどが関節内の病変です(例:変形性股関節症、股関節唇の裂傷など)。
股関節後部の痛み
股関節後部の痛みは、ほとんどが梨状筋症候群、仙腸関節機能障害、腰部神経根症、坐骨大腿インピンジメントや血管性跛行と関連している可能性があります。最後の2つはあまり見られません。
股関節外側部の痛み
大転子痛症候群は、股関節外側の痛みがある場合に発生します。
年齢もまた、股関節痛の鑑別診断を区別することができます。高齢の患者は、退行性変形性関節症や骨折との関連性が高いようです。
大腿骨-臼蓋の先天性奇形、剥離骨折、骨端部または骨端部損傷は、ほとんどが思春期前または思春期の患者において認められます。
成人または骨格的に成熟した患者の場合、股関節痛はしばしば筋腱の緊張、靭帯の捻挫、挫傷または滑液包炎に関連しています。
患者に股関節痛について質問する際には、先行する外傷や誘因となる活動、痛みを減少・増加させる要因、損傷のメカニズム、発症時間など、いくつかの質問をする必要があります。
療法士による評価

図引用元:very well helth
動的歩行指標(Dynamic Gait Index)
動的歩行指標は、歩行、バランスおよび転倒リスクを評価するための臨床ツールとして開発されました。歩行が監視レベル以上の者が対象となっています。DGIは通常の定常歩行だけでなく、より困難な作業中の歩行も評価するため、特に感度の高い検査となる可能性があります。
課題を遂行し3 点(Normal)、2 点(Mild Impairment)、1 点(Moderate Impairment)、0 点 (Severe Impairment)のから最も近い点数がつけられます。以下の8項目、合計点は24点となっています。
1.6mの平地歩行
2.歩行速度を変える 通常(1.5m)→速く(1.5m)→ゆっくり(1.5m)
3.頭部を横に向けて歩く 右を見る→左を見る→正面
4.頭部を上下させて歩く 上を見る→下を見る→正面
5.歩行と軸足回転 歩行中に逆を向いて止まる
6.障害物を越える 歩行中に靴箱を越える
7.コーンの周りを回る 一つ目右に一回り→二つめ左に一回り
8.階段昇降(必要に応じて手すり使用)
Lower Extremity Functional Scale:LEFS
Lower Extremity Functional Scale(以下、LEFS)下肢機能尺度は、日常業務を遂行する人の能力に関する20の質問を含む実施や採点が簡単に行える質問票です。下肢疾患全般に使用可能です。LEFSは、臨床医が患者の初期機能、進行中の進歩および結果の測定として、また機能的目標を設定するために使用することができます。
LEFSは下肢の問題が日常生活に及ぼす影響を 20 項目、 各項目 0 ~ 4 点、合計点数は 0 ~ 80 点で評価し、点数 が低いほど障害が大きいことになります。
TUG(Timed Up and Go Test)
下肢機能、移動性、転倒リスクについて、シンプルかつ迅速で、広く臨床で使用されているパフォーマンスベースの測定法です。下記記事でまとめていますので併せてご覧ください。
ミニベステスト

大腿骨又は椎体骨折のある高齢者の動的バランスの複数の側面を評価でき、機能低下を示す因子を考慮して、治療者が臨床判断を下すのに役立つ可能性があることを示唆されています。下記記事で詳細に解説していますので併せてご覧ください。
Harris Hip Score
有効なツールであり、通常股関節手術の前後に使用されます。痛み、機能状態、変形、可動域のような4つの領域を含みます。
Hurris hip score は様々な股関節の機能障害と治療効果を評価でき、股関節疾患患者の評価に最も広く用いられている評価尺度のひとつです。得点は4項目合計100点で、総合得点が70点未満はpoorと考えられています。
療法士による評価のメリット・デメリット
| 試験/測定 | メリット | デメリット |
|---|---|---|
| 動的歩行指標(DGI) | 管理が簡単で、さまざまな状況で使用されており、信頼性がある。 | 機能の小さな改善や変化を捉える感度が不足している可能性がある。 |
| 下肢機能尺度(LEFS) | 大腿骨骨折を含むさまざまな下肢障害に対して信頼性と妥当性がある。 | 患者の自己報告に依存しているため、主観的であったり、疼痛レベルに影響されることがある。 |
| TUG(Timed Up and Go ) | 実施が簡単で、最小限の機器が必要。 | 移動性の小さな改善を検出する感度が不足している可能性がある。 |
| ミニベステスト | 包括的で、さまざまな状況に対して信頼性と妥当性がある。 | 他のテストと比較して時間がかかり、複雑。 |
| Hurris hip score(HHS) | 大腿骨骨折後の股関節機能を評価するのに信頼性と妥当性がある。 | 試験者の技量や経験に影響されることがあり、比較的時間がかかる。 |
補足)評価ポイント!良いバランスってなんですか?
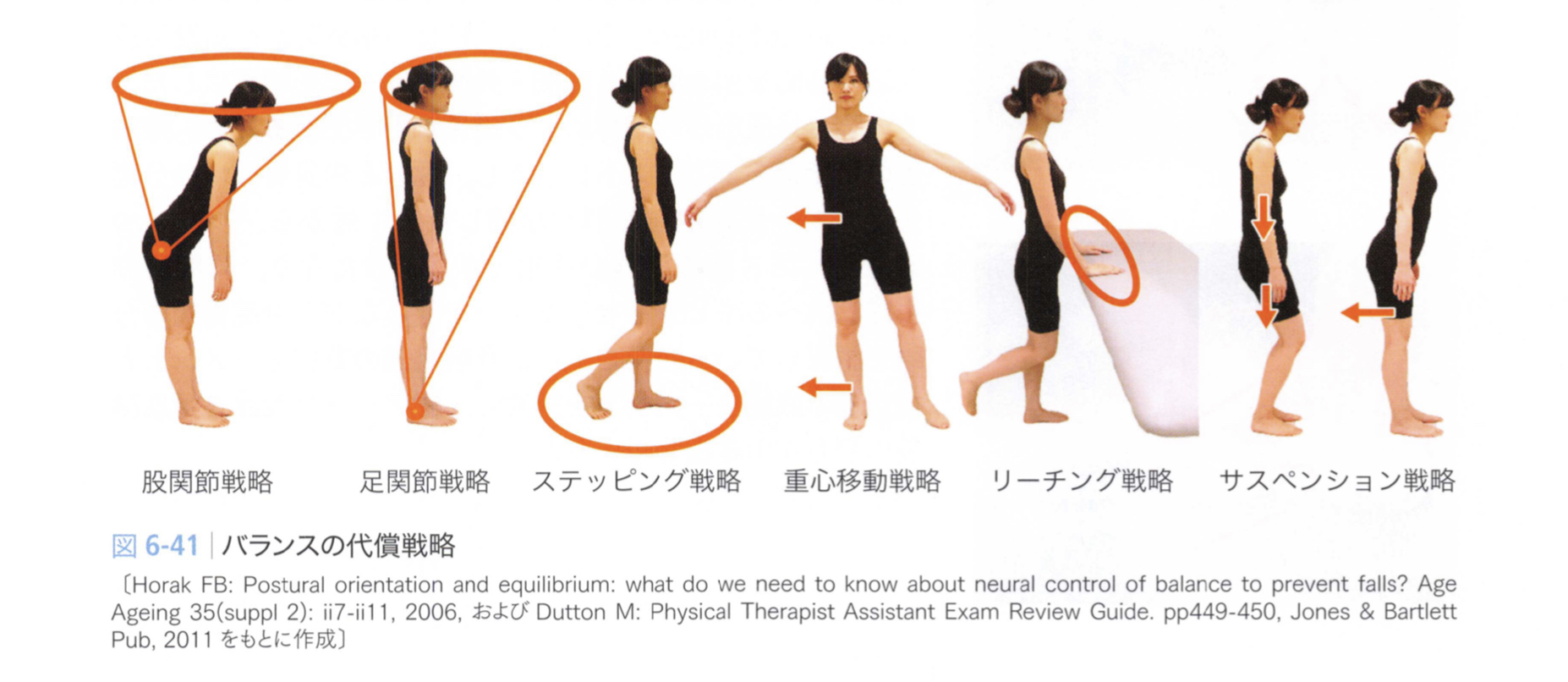
図引用元:医学書院 脳卒中の動作分析 金子唯史 著
転倒の予防を行なっていくことはセラピーの重要な目標となってきます。その際「バランス」の能力を最大限に高めていくことが重要となってきます。
立位を保持する際に重心動揺(内乱、外乱)に対する姿勢保持の戦略があります。最も高度な戦略は、足関節の運動によって重心を支持基底面内(BoS)にとどめる足関節戦略です。
一方、股関節の運動によるものを股関節戦略片足を踏み出す運動によるものをステッピング戦略と呼びます。ほかにも重心移動戦略やサスペンション戦略などがあります.
健常者は、重心動揺に応じてそれぞれのバランス戦略を切り替えながら最小限の筋活動で姿勢を維持することが可能です。
一方、骨折後の高齢患者や脳卒中患者では足関節戦略よりも股関節戦略の割合が大きく、体性感覚よりも視覚や前庭系に依存しやすくなります。
バランス戦略の種類や特徴などをまとめておりますので、一度振り返ってみましょう。
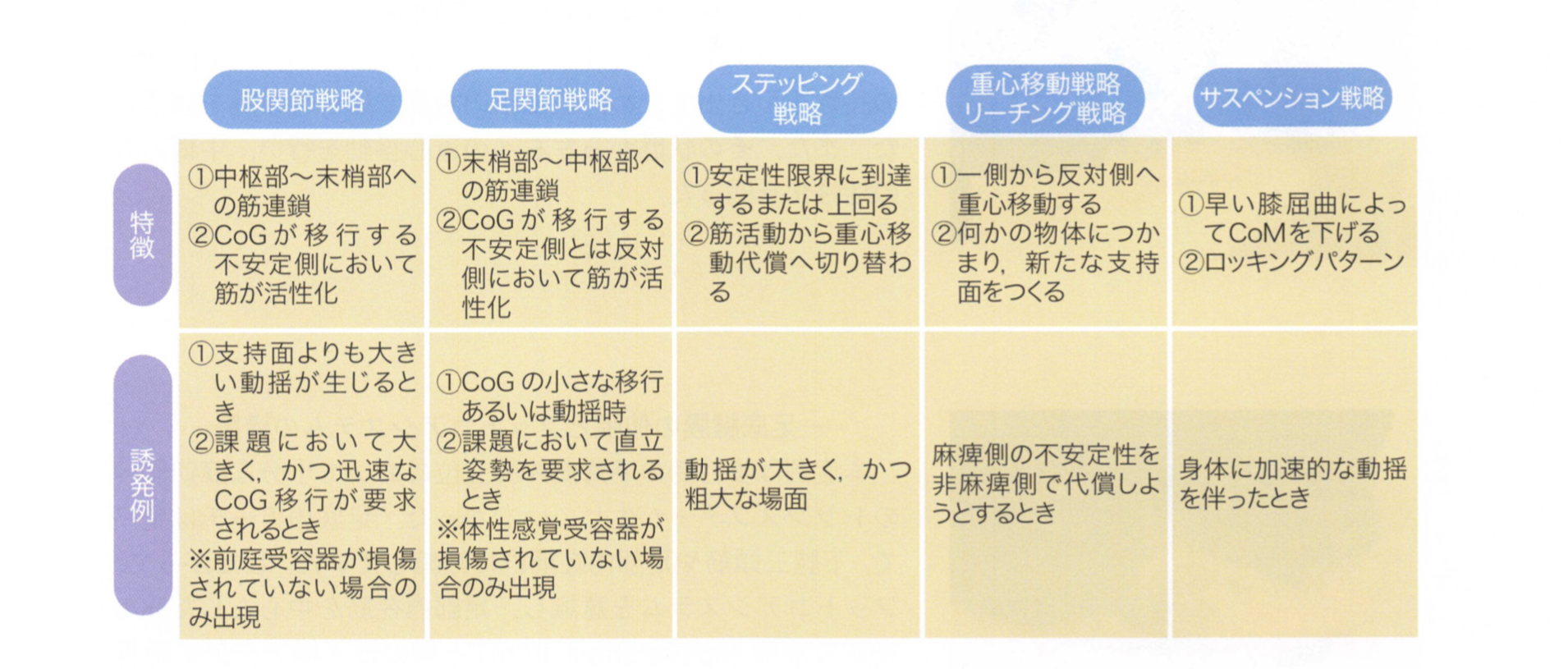
図引用元:医学書院 脳卒中の動作分析 金子唯史 著
大腿骨骨折のセラピーについて

一般的なセラピーでは、骨折した側の股関節や膝関節の可動域を改善することが目的です。高齢者では、日常生活における機能的な可動域を獲得することに重点を置きます。また、療法士は歩行の安全性と効率を高めるために、骨折によって影響を受けた筋肉の強さを回復させることに重点を置くべきです。
そのような基本的な機能を高めながら、機能的自立のために可能な限り高いレベルを達成させていきます。高齢の患者がより自立できるようにします。
セラピーを実施する前に、血栓症の予防について触れる必要があります。下肢骨折の患者さん全員に起こりうるリスクです。
深部静脈血栓症を予防するためには、すぐに離床し動くようにしなければなりません。肺塞栓症の症状は、胸痛と息切れです。患者にはベッドサイドで行える血栓のリスクを減らすための自主トレを指導する必要があります。
歩行
歩行訓練は、骨形成を促進させる効果があります。体重の30~50%の荷重量で歩行訓練を実施しても、骨形成の増加が確認される可能性があると報告されています。
体重をかける荷重訓練は動的バランスと機能的パフォーマンスを強化すると言われ、特に立位での運動は姿勢制御能力を高め転倒を予防するために効果的であると言われています。
入院中では、段階的に体重負荷の状態に応じて、患者が移動できるように歩行補助具の使用方法を指導することがあるでしょう。
患者さんはバランスと固有感覚を取り戻すためのリハビリも受ける必要があり、これらの能力は運動不足になるとすぐに失われてしまうものです。
身体運動
骨折後、術後の運動療法は歩行能力を高め、転倒のリスクを減少させるために、筋力の向上が必要です。また、下記のような効果も期待できます。
・他の骨折の予防
・歩行速度とバランスを向上させる
・ADLパフォーマンスを向上させる
・呼吸器系の合併症を避けるために、固定化後できるだけ早期に歩行能力を回復させる
・脳機能の向上と社会的参加の増加
・有酸素運動は、心肺能力の向上が歩行能力の向上につながる
運動は、骨折後のリハビリテーションに重要なだけでなく、特に高齢の脆弱な患者、閉経後の女性、骨粗鬆症や骨減少症を患う人々など、ミネラル骨密度を継続的に補強するために重要です。
機能的改善には、筋力増強運動が鍵となるようです。これらの筋力運動は、骨折した高齢の患者において変化する傾向のある心理社会的な領域にも利点をもたらす可能性があります。
電気刺激
電気刺激は運動療法との併用が支持されるエビデンスがあります。Gremeauxらは、無作為化比較試験において、「低周波電気刺激」は、下肢の骨折患者において、標準的なリハビリテーションと組み合わせて使用する、簡単で効果的かつ安全な補完療法として提案することができると結論づけています。
低周波電気刺激は、遅筋繊維の代謝活性と遅筋繊維の割合を増加させます。この繊維タイプは大腿四頭筋により多く存在するため、膝伸筋にこの低周波を使用することは興味深いことです。
電気刺激を併用したセラピーは筋萎縮を減衰させ、手術後の筋力回復を早め、自律性と歩行速度を改善する傾向を示すかもしれないと報告されています。Gremeauxらの研究結果によると、膝伸筋の筋力増加において理学療法単独より優れており、手術肢と非手術肢間の筋平衡がよりよく戻ることを伴っていることが示唆されています。
手術した手足の筋力を著しく増加させることができます。若い被験者では、電気刺激は強力な筋収縮をもたらし、自発的な等尺性運動と同等かそれ以上のトレーニング効果を与えることができると報告されています。
*「機能的電気刺激」、「周期的刺激」、「神経筋電気刺激」という用語は、すべて同じ「電気刺激」を指していますが、それについては、低周波刺激と高周波刺激を区別する必要があります。高周波の刺激は、主に速筋線維に作用し、筋力や疲労に対する抵抗力を高めます。
補足)歩行のセラピーについて(倒立振り子)
高齢患者や脳疾患を併せ持つ方の場合、歩行時の立脚中期に下肢や体幹装具などで位置エネルギーを高めたとしても、抗重力、従重力コントロールが不十分なため、十分に運動エネルギーに移行できない方も多いのが臨床では実感されます。
この点は、大腿骨骨折のセラピーにおいて重要な部分だと思われます。一度歩行について一緒に振り返ってみましょう。
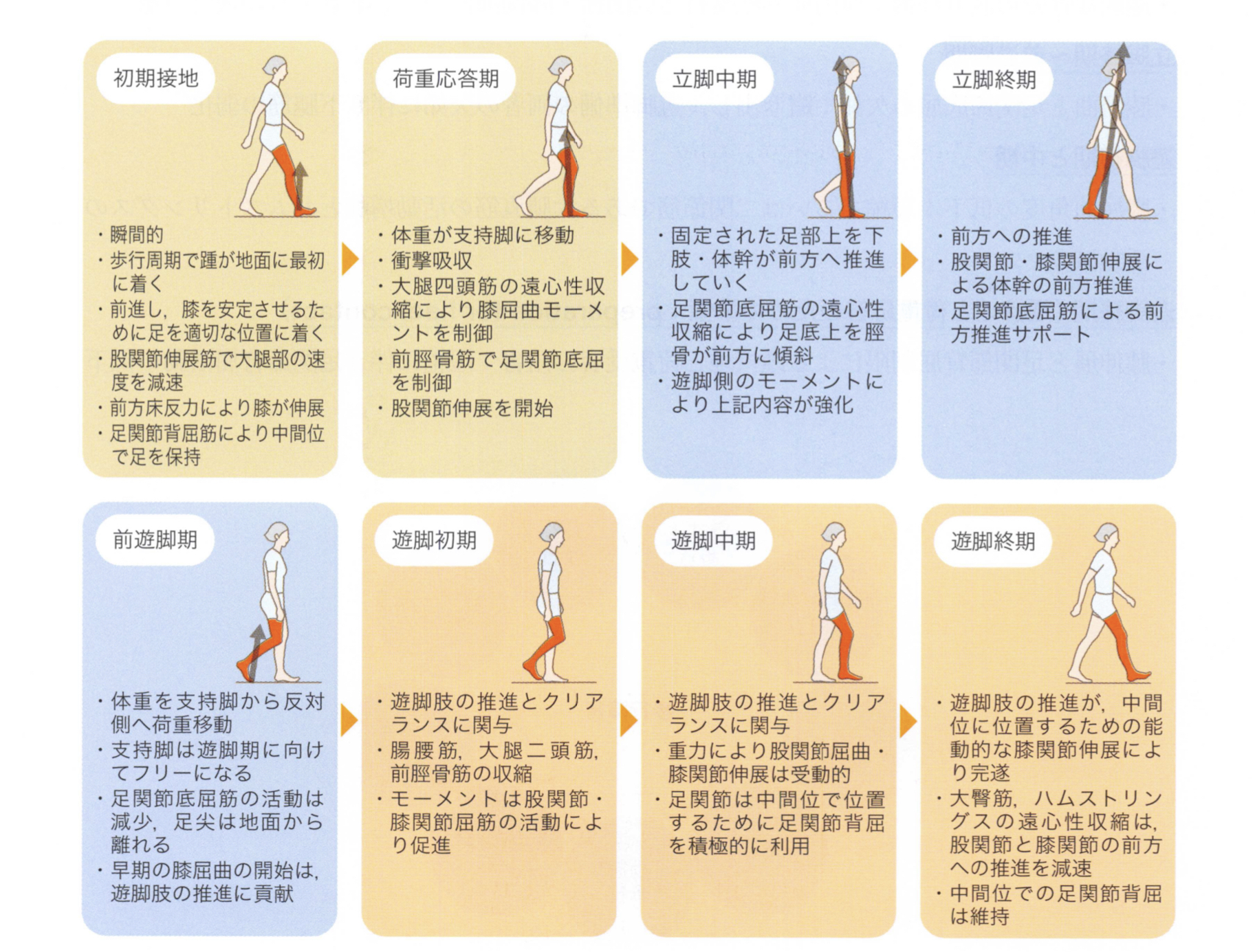
図引用元:医学書院 脳卒中の動作分析 金子唯史 著
典型的な運動学的逸脱と適応
Janetらは歩行周期の各相における典型的な問題を述べている。生じやすい問題を下記のように理解しておくことは歩行分析におけるポイントを絞りやすくなる。
初期接地(踵/足底接地と荷重応答)
・足関節背屈の制限前脛骨筋の活動減少に伴う下腿三頭筋の拘縮や短縮
・膝屈曲の欠如(膝の過伸展):ヒラメ筋の拘縮に伴う0~15°屈曲可動域内での大腿四頭筋制御
立脚中期
・膝伸展の欠如(過剰な足関節背屈による膝の10~15°内での屈曲) :足部に対する脛骨の前方傾斜をコントロールするための下腿筋の活動減少→制限による下肢伸筋の同時収縮
・膝のロッキング(過伸展) :蹴り出しに必要なヒラメ筋の拘縮に伴う準備活動の阻害→支持脚の崩れを回避するロッキング適応は膝をコントロールする筋の弱化が原因
・股関節伸展と足関節背屈の制限:足部上を質量中心(CoM)が前方推進することを阻害
・過剰な骨盤の側方移動:股関節外転支持と股関節.膝関節伸筋コントロールの機能不全
立脚終期~前遊脚期
・膝屈曲と足関節底屈の欠如:蹴り出し,遊脚準備の両者の欠如に伴う下腿筋の弱化
遊脚初期と中期
・膝屈曲角度の低下:短縮あるいは二関節筋である大腿直筋の活動増加とハムストリングスの活動減少
遊脚終期 (踵接地と荷重応答のための準備)
・膝伸展と足関節背屈制限による踵接地と荷重受容の阻害:短縮に伴う足関節背屈活動の低下
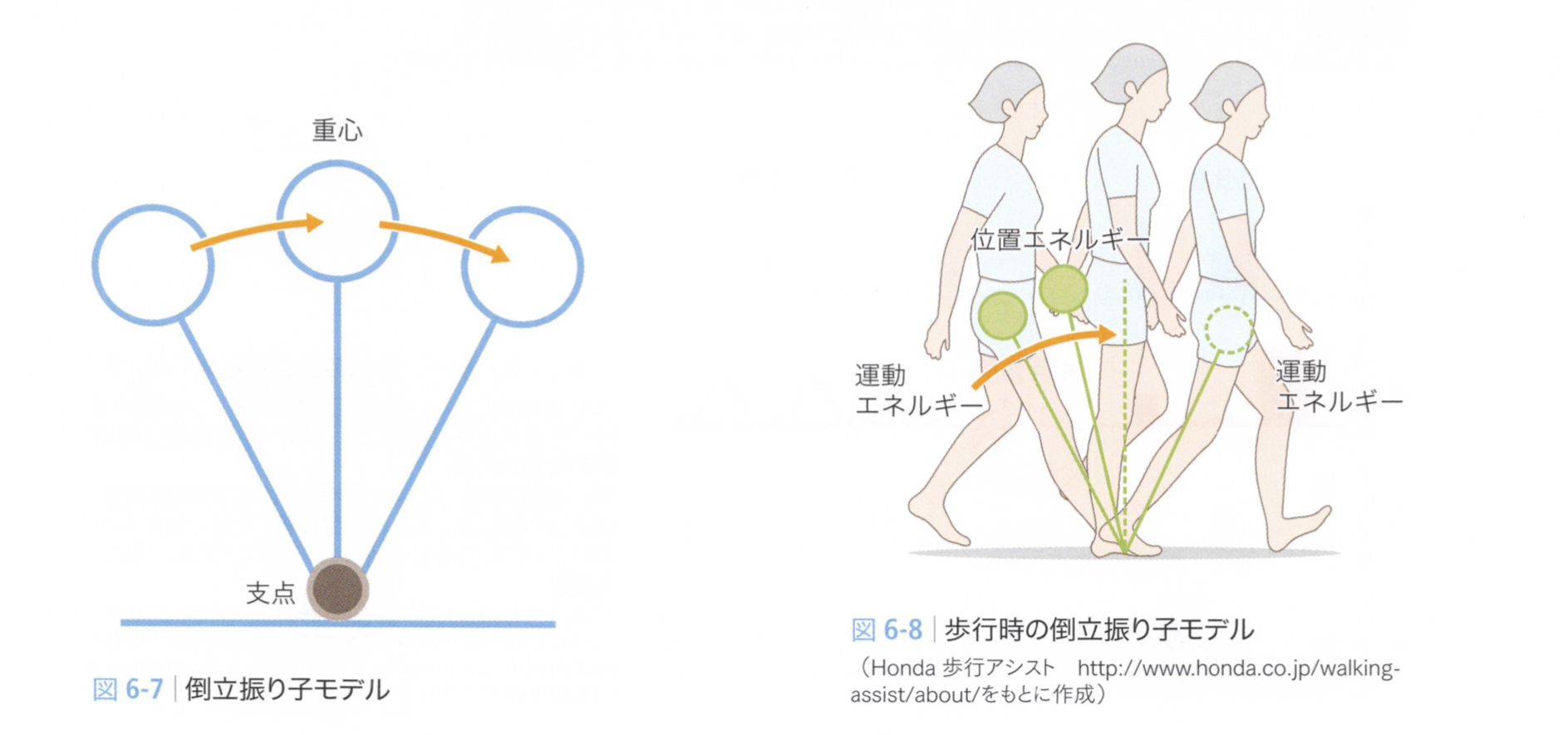
図引用元:医学書院 脳卒中の動作分析 金子唯史 著
立脚中〜後期で体幹が支持脚の足関節よりも前方へ移る際、重心が下方へ向かって移動することにより位置エネルギーは減少し、運動エネルギーが増加します。得られた運動エネルギーは反対側の立脚初~中期における上方への重心移動に消費され、再び位置エネルギーに変換されます。歩行中の筋活動はこのようなエネルギー変換の制御に利用されています。
歩行時の上下の重心移動は約2cmで、初期接地時に最も重心が低く、立脚中期に最も重心 が高くなります。このため、初期接地時から立脚中期は重心を上方へ(アクセル機能)、立脚中期から後期は重心を下方へ(ブレーキ機能)制御する姿勢制御が求められます。
STROKE LABにおけるセラピーについて
当施設においても大腿骨骨折の患者様が多くいらっしゃいます。症状にお困りの方は疾患に関わらず、是非お気軽にご相談頂ければ幸いです。整形疾患等にも長年関わっている熟練のスタッフが、適切な評価の下、ご納得の行く治療効果を保証致します。
STROKE LABでは個別性に応じた治療介入を行います。治療介入の参考として是非動画をご覧ください。
骨折後の治療は症状の段階に基づいて個別性に応じたセラピーが行われるべきです。

セラピーの目標
・関節の可動性(副運動を含む)の改善
・正常な運動パターンの回復
・疼痛、浮腫の軽減
・睡眠の質の向上
・日常生活動作が快適に遂行できる
・屋外活動(買い物、旅行など)が安全かつ快適に行える
・姿勢全体から機能を高め転倒リスクを軽減する
・適切な自主トレーニングの指導
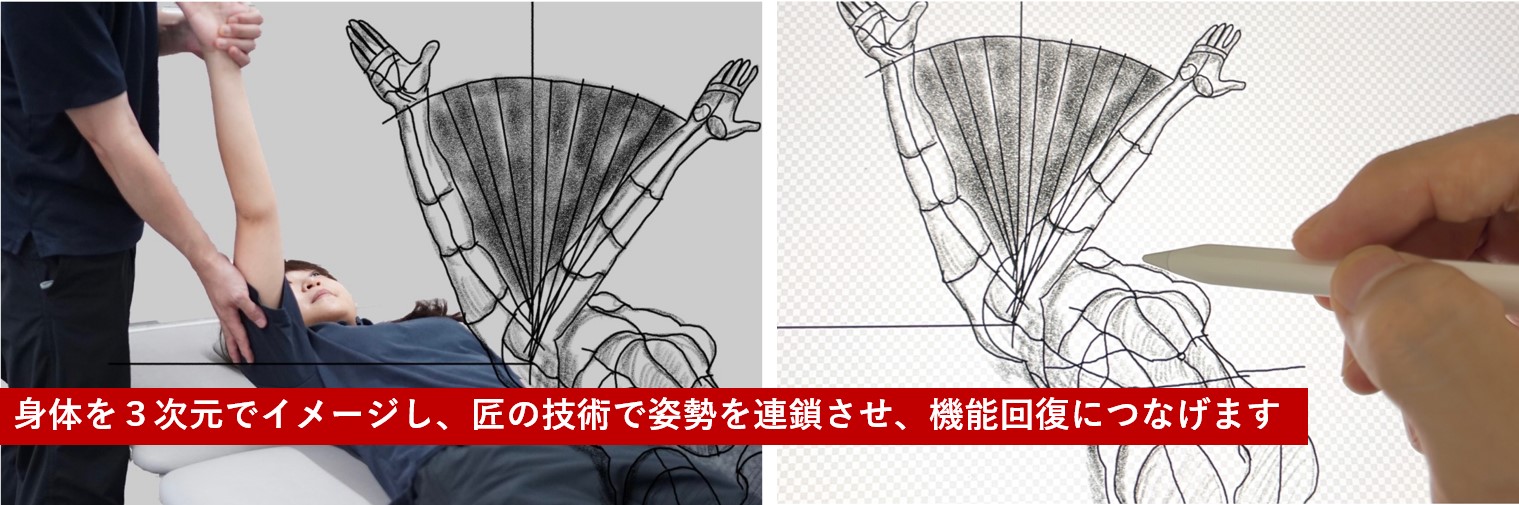
STROKE LABのセラピーは「姿勢連鎖セラピー」です。骨折部位の治療は勿論のこと、骨折部位をより効率的に楽に動かすことができるように、全身から考え治療していきます。人間の動きを追求する経験豊富なプロフェッショナルが、辛いお悩みに寄り添い、解決致します。是非お気軽にご相談下さい。
無料相談はこちらから予約ページへリンクできます。
STROKE LABのセラピーについてより知りたい方は、下記リンクにて解説しております。是非ご参考にしてみてください。

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)