【2024年版】脳卒中後の被殻出血のリハビリテーション:回復に向けた効果的な運動学習とは?
はじめに
本日は被殻について解説したいと思います。この動画は「リハビリテーションのための臨床脳科学シリーズ」となります。

内容は、STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。

動画一覧は写真をクリック
被殻とは?
解剖学的特徴
被殻の位置:
被殻は前脳に位置する丸い構造物で、大脳基底核系の一部です。淡蒼球とともにレンズ核を形成し、両半球の側方にあります。被殻は淡蒼球の外側、内包の内側に位置しています。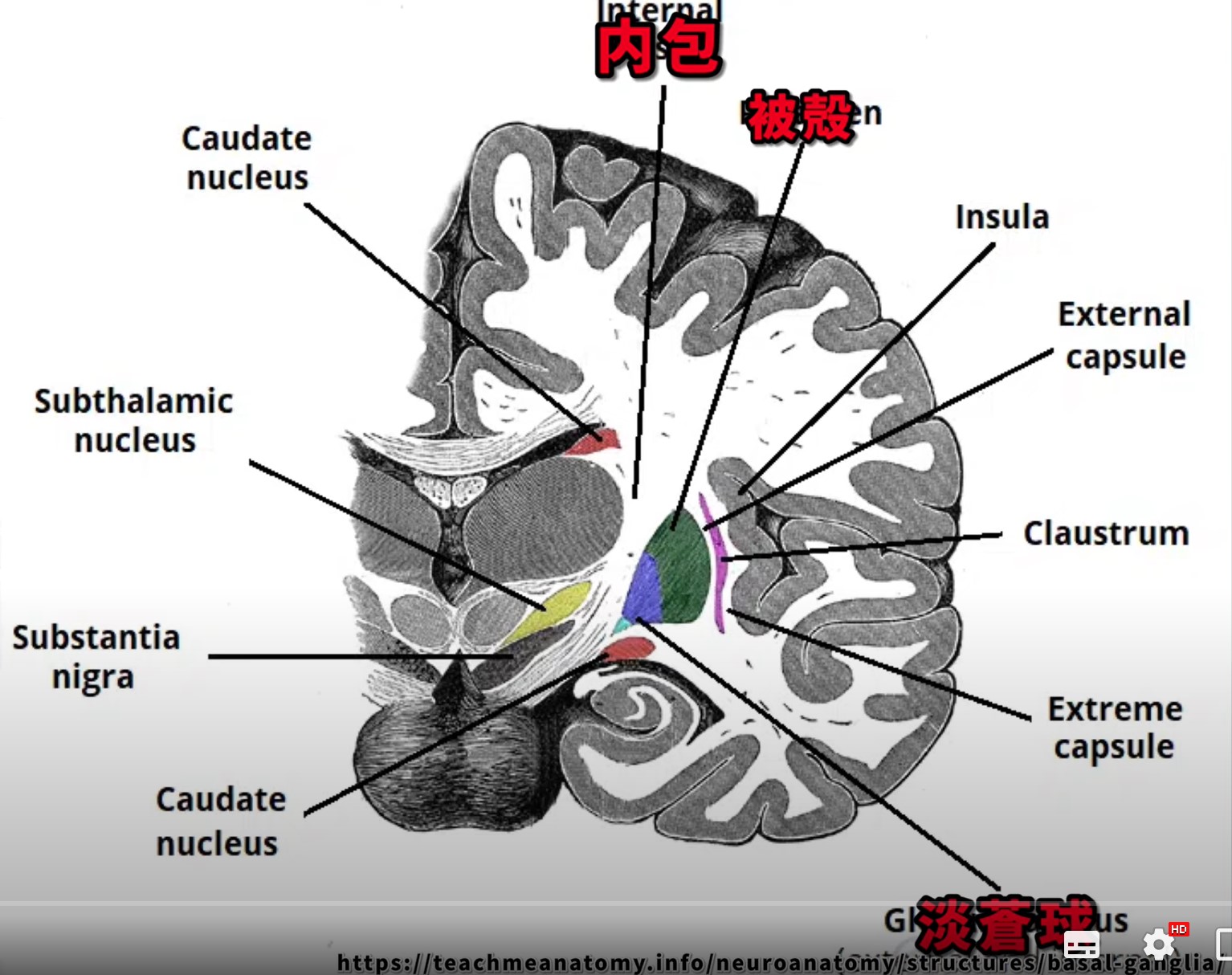
血液供給
主な供給源:
被殻への血液供給は主に中大脳動脈のレンズ状枝から行われます。また、内頸動脈の分枝である前脈絡膜動脈も被殻の一部に供給しています。この血液供給は、脳梗塞の予後に大きな影響を与えます。
神経ネットワーク
運動ループ内の役割:
被殻は、大脳基底核の運動ループにおいて重要な役割を果たします。被殻は、大脳皮質の一次運動野、運動前野、補足運動野、体性感覚皮質からグルタミン酸作動性の入力を受け取ります。この投射は組織化され、運動皮質の体性感覚を反映しています。
大脳基底核の運動制御は、3つの主要な経路—直接経路(紫)、間接経路(オレンジ)、およびハイパー直接経路(青)—を通じて行われます。これらの経路のバランスが正常な運動を維持するために重要であり、ドーパミンがこれらの経路の活動を調節しています。パーキンソン病(PD)では、このバランスが崩れ、運動障害が生じます。
1. 直接経路(紫):運動の促進
機能:
直接経路は運動の開始と促進に関わります。この経路は線条体(被殻や尾状核)から始まり、淡蒼球内節(GPi)に投射されます。ここで重要なのは、ドーパミンがD1受容体を介してこの経路を活性化し、運動を促進する役割を果たしている点です。
経路の流れ:
- 線条体からの信号がGPiに伝わり、GPiは運動を抑制する視床への抑制的な信号を減少させます(脱抑制)。
- 視床からの信号は最終的に大脳皮質に届き、運動が実行されます。
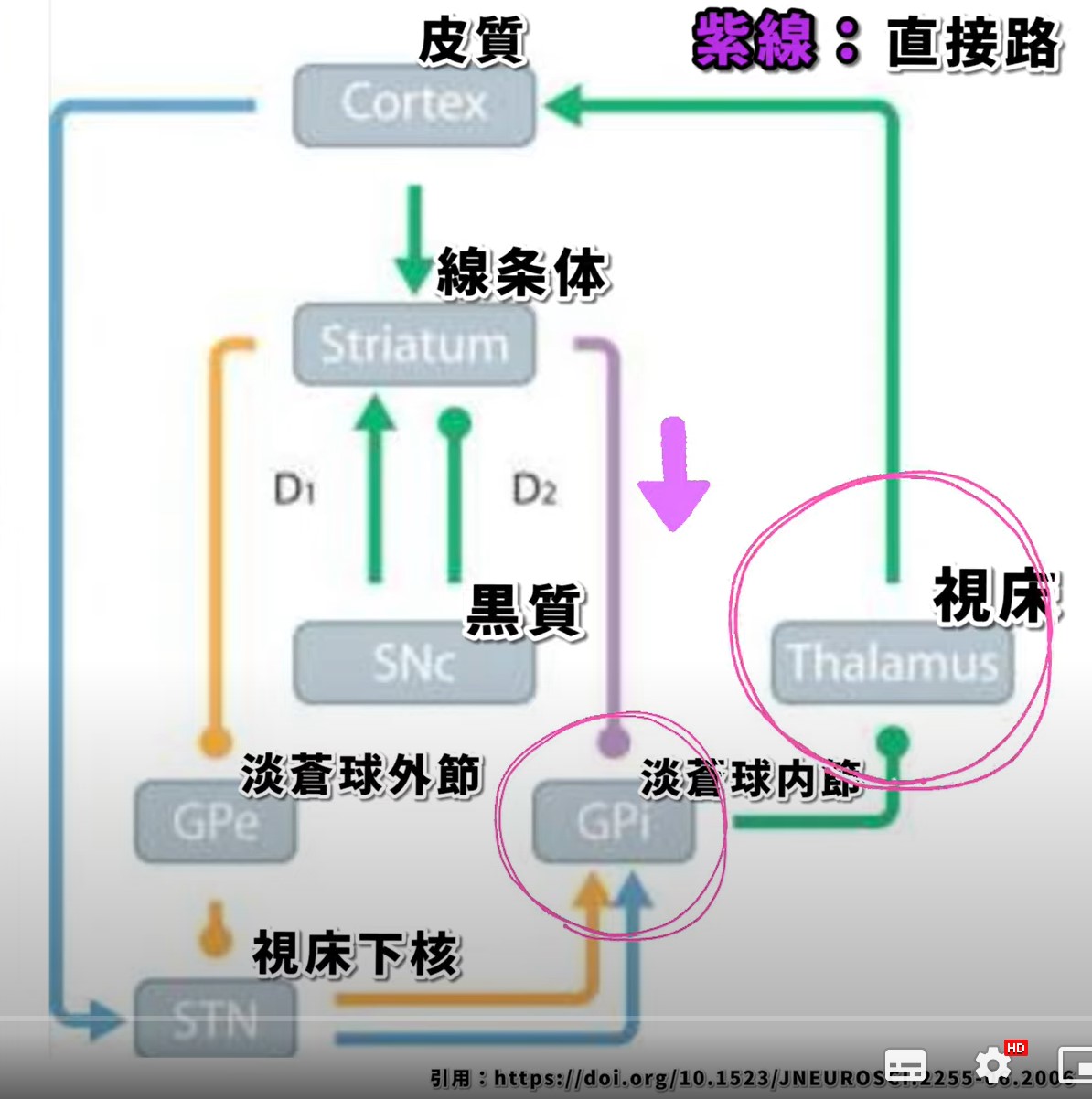
ドーパミンの役割:
ドーパミンがD1受容体に作用することで、線条体内のこの経路が活性化され、運動が促進されます。パーキンソン病では、このドーパミンの供給が不足するため、直接経路の活動が低下し、運動開始が困難になります。
2. 間接経路(オレンジ):運動の抑制
機能:
間接経路は、運動を抑制または停止する役割を果たします。この経路も線条体から始まりますが、**淡蒼球外節(GPe)**を経由し、視床下核(STN)へと信号が伝わります。ドーパミンはこの経路のD2受容体を介して抑制的に作用します。
経路の流れ:
- 線条体からGPeに抑制的な信号が送られ、次にSTNを介してGPiに抑制的な信号が伝達されます。
- この結果、視床への抑制的な信号が増加し、最終的に大脳皮質への運動指令が抑制されます。
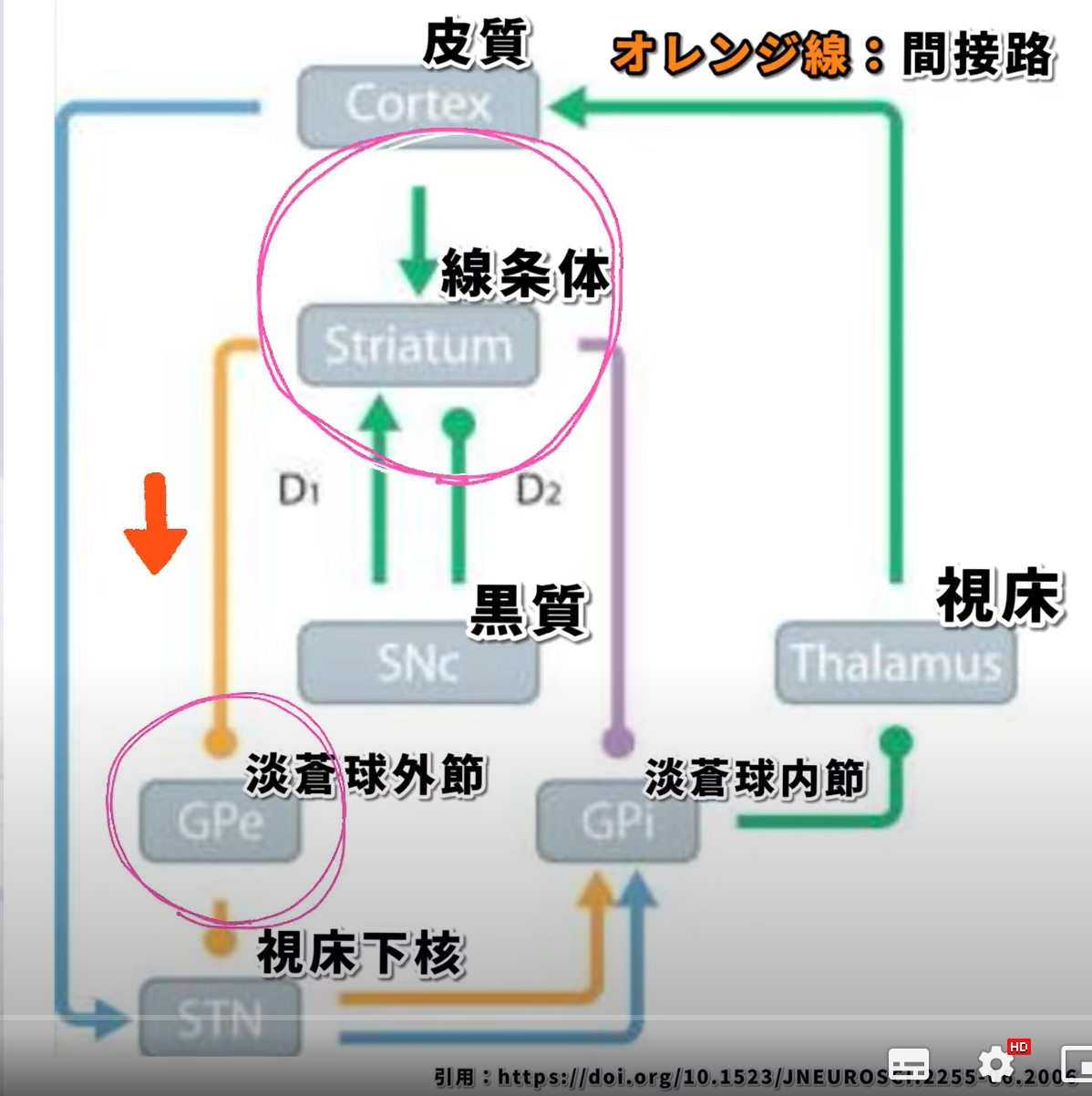
ドーパミンの役割:
D2受容体にドーパミンが作用することで、この間接経路の活動が抑制されます。しかし、パーキンソン病ではドーパミンが減少するため、間接経路が過剰に活性化し、運動が過剰に抑制されることになります。これが、運動の遅れや固縮、無動といった症状を引き起こします。
3. ハイパー直接経路(青):単純な抑制ルート
機能:
ハイパー直接経路は、運動制御において迅速な抑制を行うシンプルな経路です。この経路は、大脳皮質から視床下核(STN)に直接投射され、次にGPiに信号を送ります。これにより、迅速に運動を抑制することができます。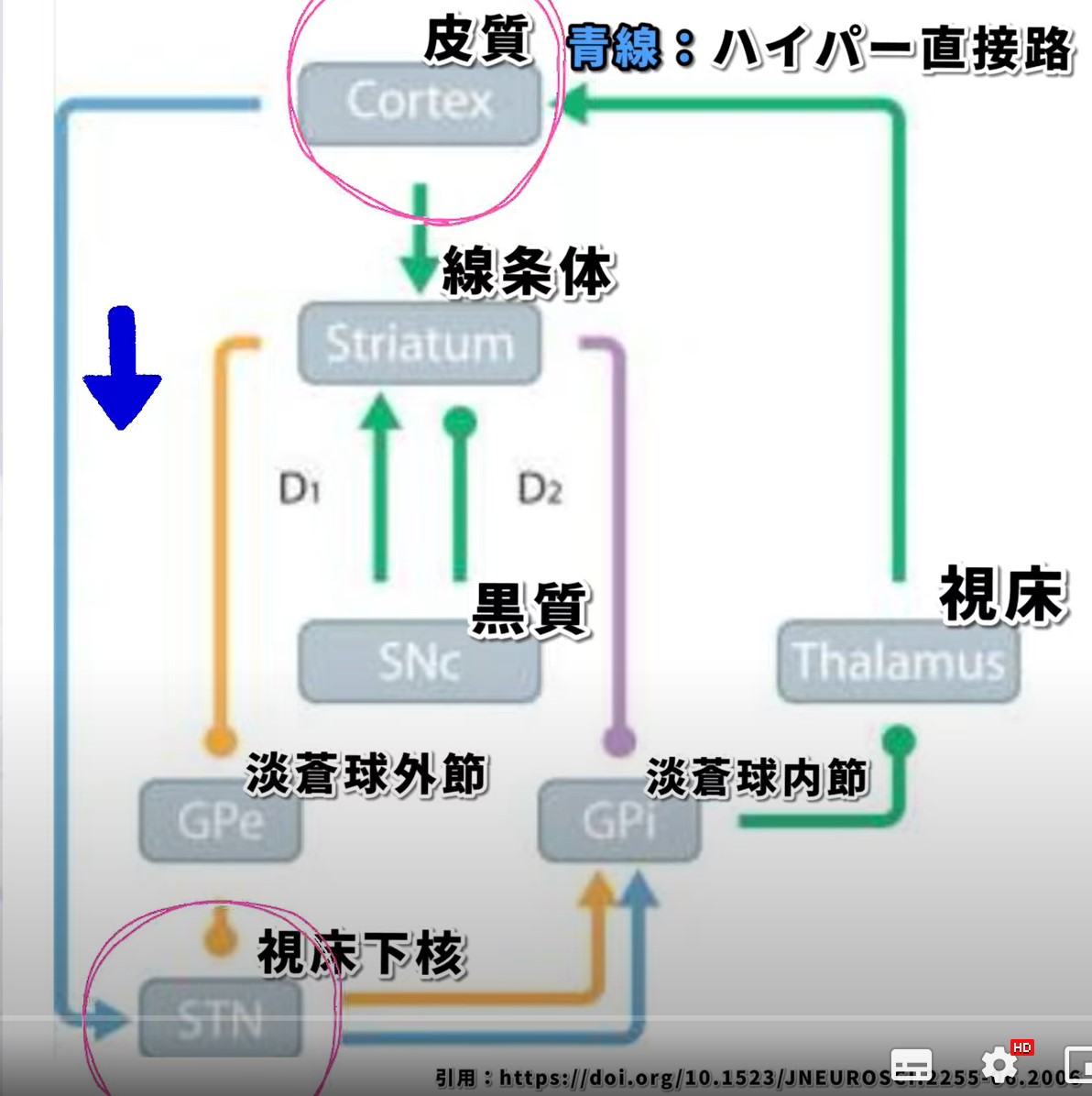
ドーパミンの役割:
この経路もドーパミンの影響を受けており、パーキンソン病ではこの経路のバランスが崩れ、運動の制御がさらに困難になります。
病態像
疾患と被殻の関係:
被殻の損傷や変性は、パーキンソン病やハンチントン病で主に影響を受けます。脳梗塞により片麻痺が引き起こされることもあります。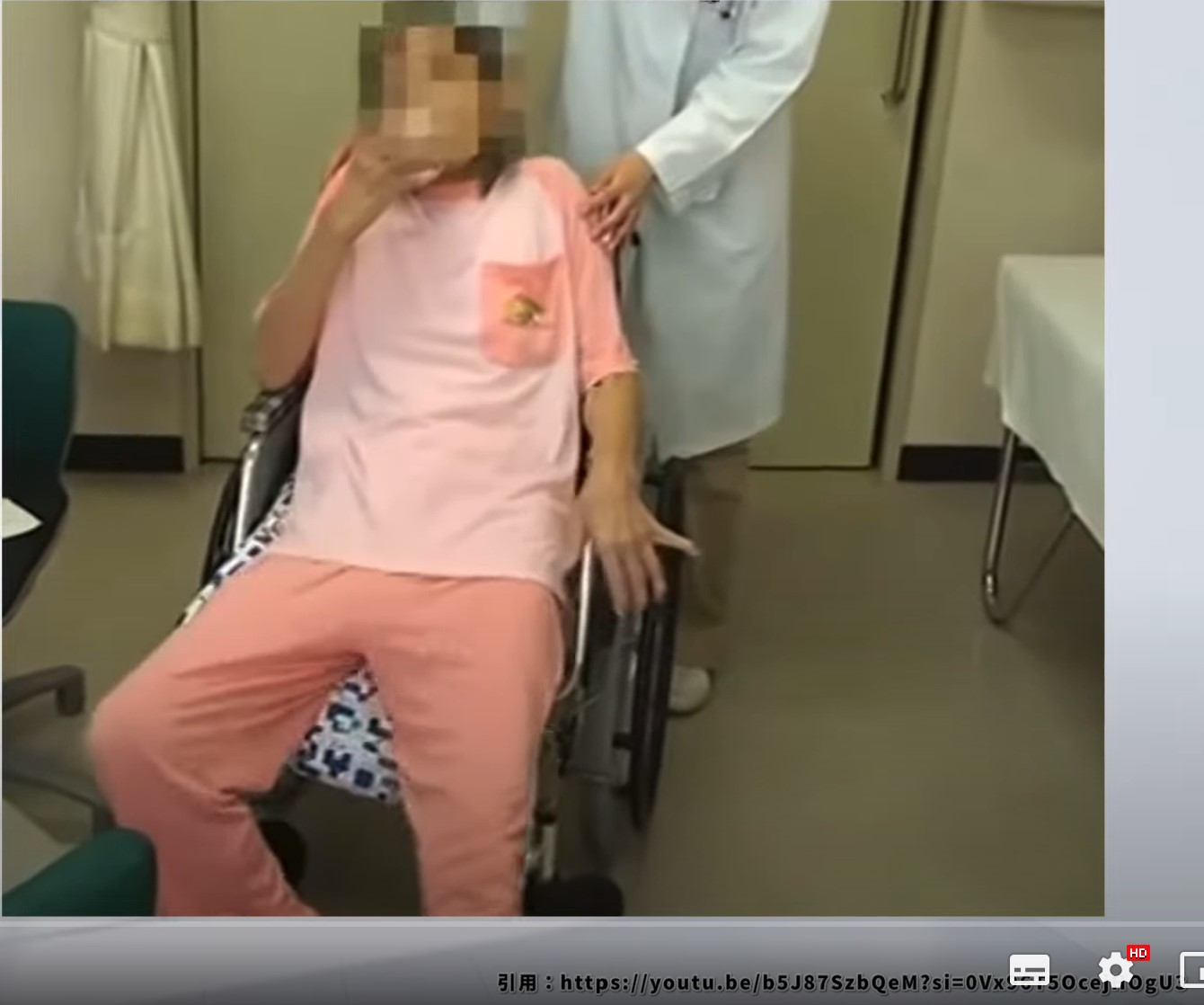
MRI画像のポイント
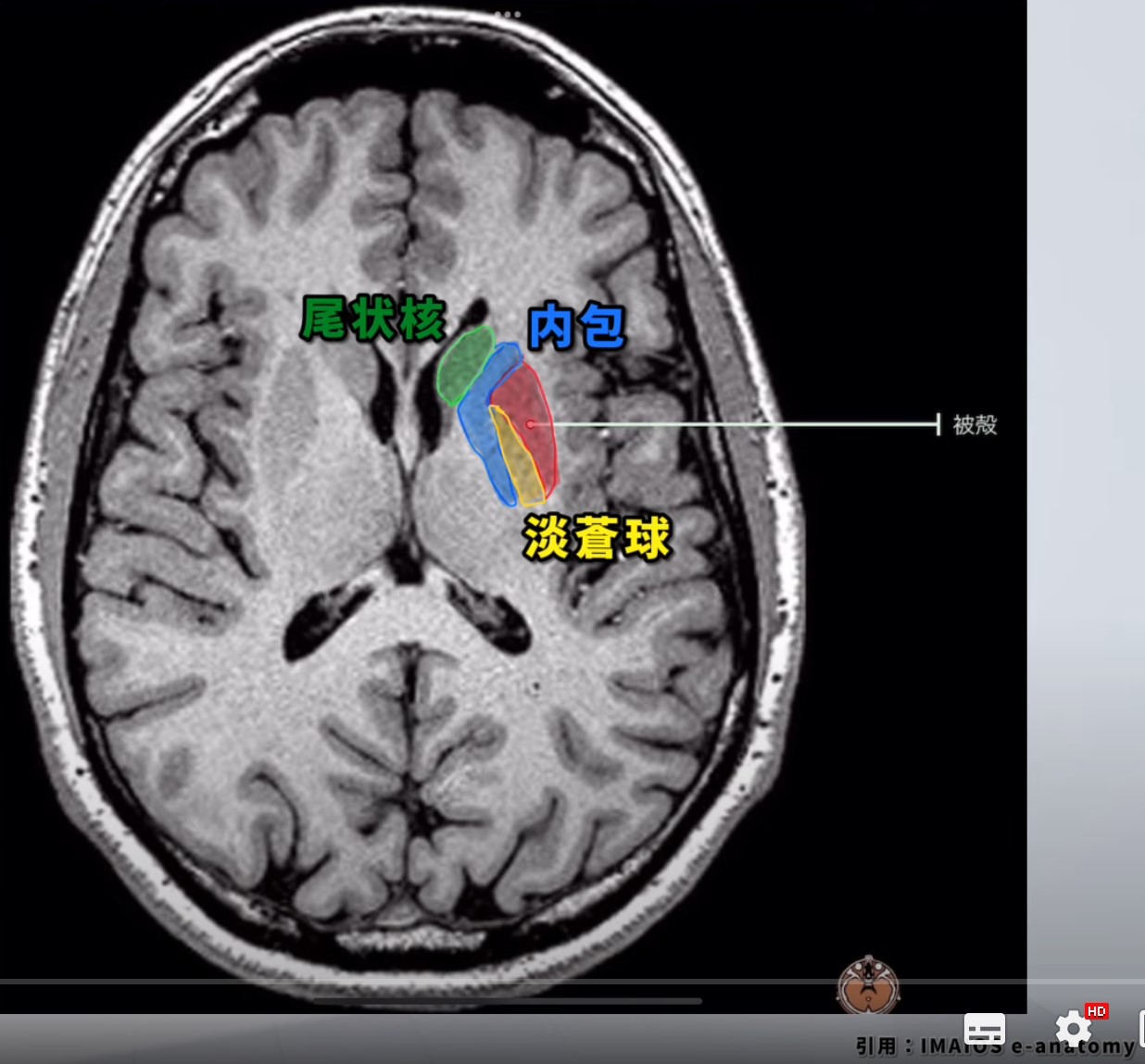
1. 脳内の位置
被殻は、大脳基底核の一部であり、脳の深部に位置します。特に、大脳半球の奥深くに存在し、左右の半球に対称に見られます。MRI画像では、大脳基底核全体の中で中心的な構造として容易に特定できます。
2. 形状と外観
MRI画像上の被殻は、大きな豆状または三日月形の形状をしており、T1強調画像やT2強調画像においては周囲の灰白質や白質と比較してわずかに高信号を示すことが多いです。この特徴的な形状と信号の差により、被殻の識別が可能です。
3. 外側の構造:内包
被殻の外側には、内包という白質構造があります。内包は、運動や感覚の信号が大脳皮質と脳幹、脊髄の間を行き来する主要な経路で、被殻の位置を確認する際の重要なランドマークです。
4. 内側の構造:淡蒼球
被殻の内側には、淡蒼球が隣接しています。淡蒼球と被殻は共にレンズ核を形成しており、MRIで被殻を特定する際には、この2つの構造をセットで考えるとわかりやすいです。
5. 尾状核との関係
被殻は、尾状核と灰白質の橋でつながっています。尾状核は被殻に比べて前方に位置し、両者は形態的には異なるものの、解剖学的には密接な関連を持っています。このつながりを理解することで、被殻の位置特定がさらに容易になります。
6. 放線冠との関係
被殻の上部には、白質構造である放線冠が広がっています。放線冠は大脳皮質からの投射線維を含み、被殻の上方に位置するこの白質構造もMRIでの位置決定の際に利用される重要な指標です。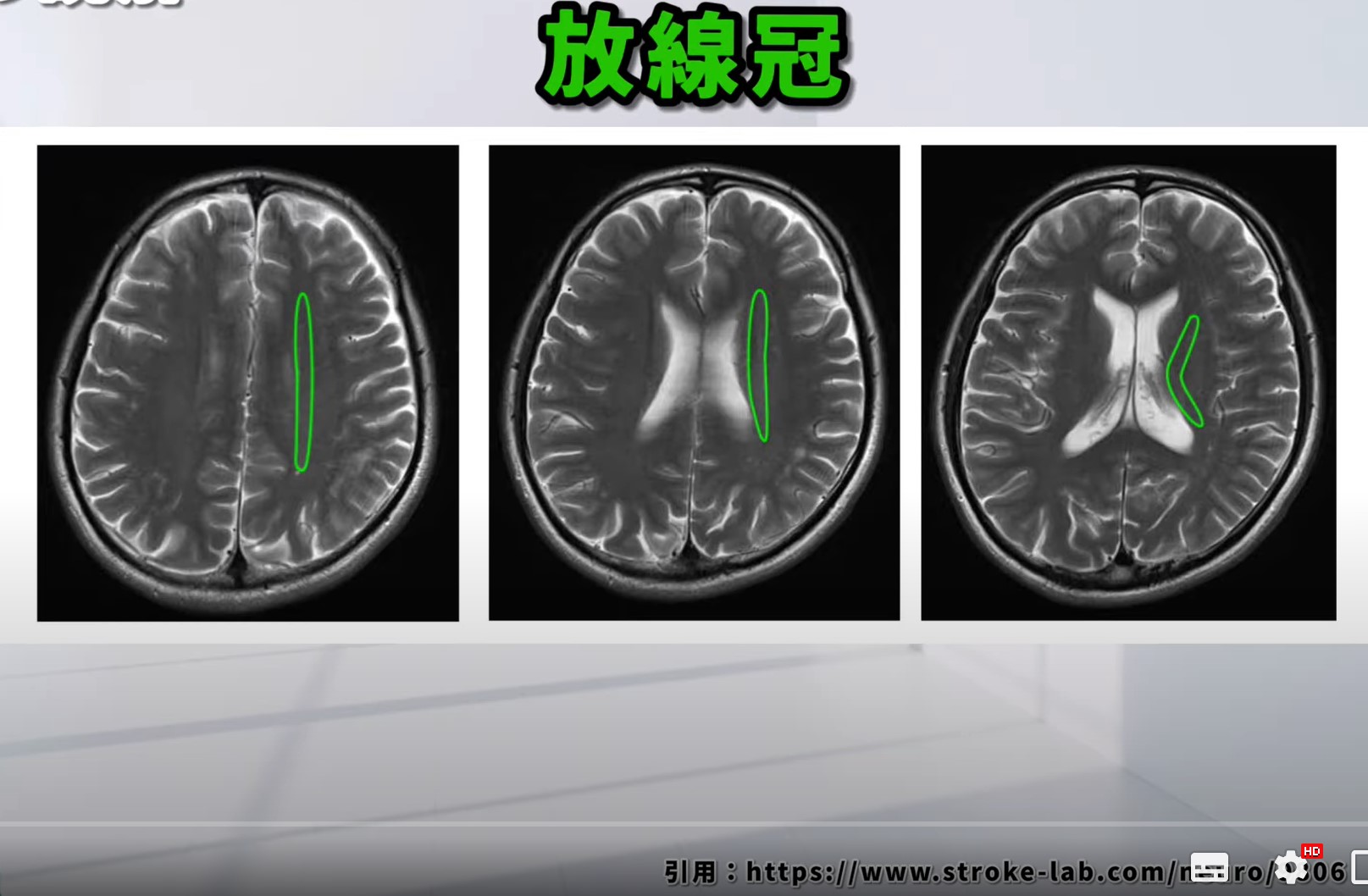
論文トピック
Typing and prognosis of striatocapsular hemorrhage, study of 181 cases
Niuらによって行われた181例の線条体内包部出血に関する研究では、被殻出血の位置と血管供給に基づき、出血を6つのタイプに分類し、それぞれの予後を詳細に分析しています。この研究は、出血の位置や大きさ、影響を受けた血管領域により、患者の予後が大きく異なることを示しています。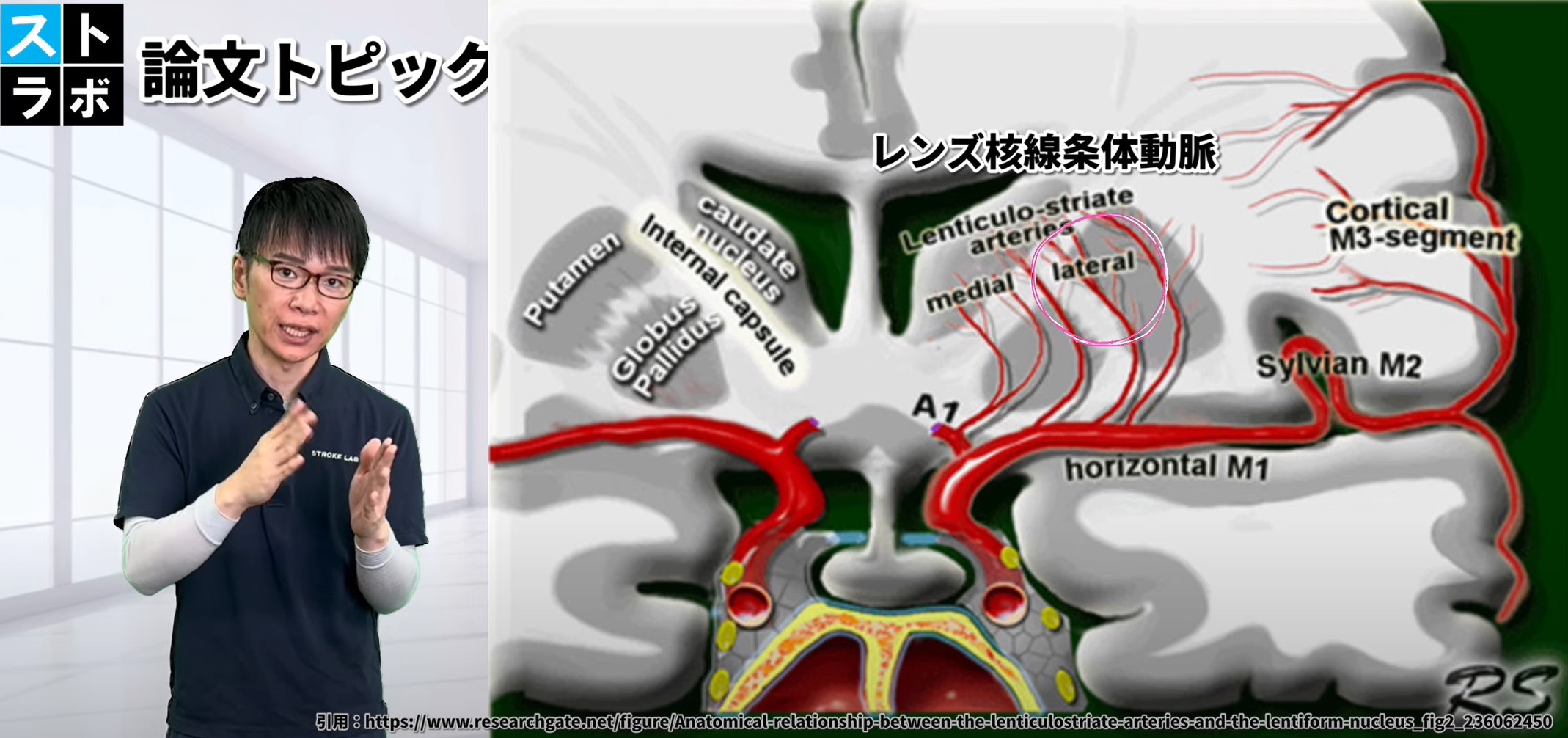
以下に、各タイプと予後の詳細を示します。
① 前方型(ホイブナー反回動脈)
予後:良好
ホイブナー反回動脈は内包の前脚と尾状核の一部に血液を供給しており、この領域の出血では大部分の患者が良好な回復を示しました。死亡例はわずか1例です。前橋線維が主に含まれる内包前脚の損傷は、後脚の運動線維に比べて機能低下が少ないため、転帰が改善されやすいです。
② 中間型(内側レンズ核線条体動脈)
予後:中程度
この動脈は尾状核の頭と被殻の一部に血液を供給しており、良好な転帰と不良な転帰がほぼ同程度に見られました。死亡例は報告されていません。出血が内包や他の重要な領域に及ぶかどうかで、転帰が大きく異なると考えられます。
③ 後内側型(前脈絡膜動脈)
予後:良好
前脈絡膜動脈は内包の一部や海馬、扁桃体、外側膝状体に血液を供給しており、出血が運動経路に影響を与えにくいため、半数以上の患者が良好な回復を示し、死亡例はありませんでした。
④ 後外側型(外側レンズ核線条体動脈の後内側枝)
予後:不良
後外側型では、出血が被殻の深部や内包の一部に影響を及ぼし、運動や感覚の経路を損傷するため、予後不良の割合が高く、死亡率も顕著です。
⑤ 側方型(レンズ核線条体動脈の側枝)
予後:不良
被殻を広範囲に供給する側枝の出血では、重度の運動障害が発生しやすく、不良な転帰や死亡率が高いことが報告されています。被殻は運動計画や実行において重要な役割を果たすため、この領域の損傷が重大な機能障害を引き起こします。
⑥ 広範な脳損傷
予後:非常に不良
被殻全体または大部分が出血した場合、予後不良の割合が非常に高く、死亡率も上昇します。大量の出血は頭蓋内圧の上昇や脳ヘルニア、水頭症などの重篤な合併症を引き起こし、生命を脅かすことが多いため、このタイプは特に予後が悪いです。
この研究は、出血の位置や血管供給に応じた予後予測を行う上で重要な示唆を提供し、臨床診療におけるリスク評価と治療計画の立案に役立ちます。
観察ポイントと臨床へのヒント
1. 運動の準備と実行
被殻の役割:
被殻は、運動計画や運動スキルの学習、動作の速度、方向、振幅の調整に重要な役割を果たしています。被殻の損傷により、これらの運動機能に障害が生じ、日常生活動作に支障をきたします。
観察ポイント:
-
☑ 日常的な作業が困難か?
歯を磨く、シャツのボタンを留める、食事での食器の操作といった日常的な動作がスムーズにできない場合、運動機能の低下が疑われます。 -
☑ 動作の開始が遅れるか?
座った状態から立ち上がる、歩き始める際に動作の遅れが見られる場合は、運動の準備段階に障害があるかもしれません。 -
☑ 不随意運動が見られるか?
コップを持つ手が震える、意図しない振戦やジスキネジアが観察される場合、運動の制御機能に問題がある可能性があります。
臨床へのヒント:
-
日常作業の分解と繰り返し練習:
歯磨きやボタン留めといった作業を小さなパーツに分解し、それぞれを練習します。その後、徐々に一連の動作をつなげて練習し、動作の正確さを向上させます。 -
運動イメージの活用:
動作を行う前に、その動作を頭の中でイメージさせることで、脳の「運動準備」が促進され、動作がスムーズに進むようにサポートします。 -
不随意運動の管理:
重い食器やグラスを使うことで、不随意運動の影響を緩和することができます。また、理学療法で筋力と姿勢を改善し、動作の安定性を高めることも効果的です。
新人のセラピストが陥りやすいミス:
運動イメージの誤った使用
運動イメージを指導する際には、患者が正確な動作を頭の中で描けているかどうかが非常に重要です。複雑な動きや、患者にとって馴染みのない動作をイメージさせる際、具体的なイメージが持てない場合があります。この結果、誤った動きや不正確な運動パターンが強化され、リハビリの効果を低下させる可能性があります。
参考論文:
2012年アナの研究「Putamen neurons process both sensory and motor information during a complex task」により、被殻が運動と感覚情報を同時に処理し、運動計画と実行において重要な役割を果たしていることが示されています。この研究は、被殻が運動と感覚の統合に関与していることを強調しています。
2. 強化学習
被殻の役割:
被殻は、報酬や罰に基づいて行動を修正する強化学習において中心的な役割を果たします。被殻が損傷すると、患者は新しい行動や習慣を身に付けることが難しくなり、学習能力が低下します。
観察ポイント:
-
☑ 結果に対する反応が適切か?
患者が何度も転倒し、同じ誤った方法で立ち上がろうとする場合、強化学習が正常に機能していない可能性があります。 -
☑ 新しい生活習慣に適応できているか?
新しい投薬スケジュールや日常的な行動変容を実践できない場合、強化学習の障害が関与している可能性があります。 -
☑ 新しい技術の習得が困難か?
患者が新しい訓練や技術を習得する際に苦労し、フィードバックを受けても改善が見られない場合、強化学習の問題が考えられます。
臨床へのヒント: 今回は観察と模倣について掘り下げます。観察と模倣を効果的に取り入れることで、患者の運動学習を促進し、動作の改善をサポートします。
-
観察フェーズ
-
選択的なデモンストレーション:
セラピストは、患者にとって重要な動作やタスクを選び、デモンストレーションを行います。これにより、患者が日常生活に関連する動作を学びやすくなります。 -
多感覚の活用:
視覚、聴覚、触覚を組み合わせたデモンストレーションを行い、動作の理解を深めます。動作中の筋肉の使い方や感覚について説明することも効果的です。 -
患者視点のデモンストレーション:
患者が利き手で動作を行う場合、セラピストも同じ手で動作を実演し、視覚的な理解を促します。
-
-
模倣フェーズ
-
初期段階のサポート:
動作を学び始めた初期段階では、セラピストが身体的にサポートし、正確な動作を再現できるようにします。 -
リアルタイムのフィードバック:
患者が動作を模倣する際、リアルタイムでフィードバックを提供し、動作を修正することで運動学習を強化します。 -
運動イメージの使用:
動作を行う前に、その動作を頭の中でイメージさせることで、動作の準備を促進し、学習効果を高めます。
-
参考論文:
アントニノら(2022年)の研究
Effectiveness of action observation therapy based on virtual reality technology in the motor rehabilitation of paretic stroke patients: a randomized clinical trial
「麻痺性脳卒中患者のための仮想現実技術に基づく行動観察療法」では、観察と模倣が運動機能の改善に有効であることが示されています。この研究は、仮想現実を利用した行動観察が脳卒中患者のリハビリにどのように役立つかを明らかにしています。
3. 報酬の予測
被殻の役割:
被殻は、報酬に基づく意思決定や行動選択において重要な役割を果たしています。患者がリハビリを継続するモチベーションは、報酬を予測し、その報酬を受け取るという期待によって影響を受けます。
観察ポイント:
-
☑ 報酬に基づいた意思決定ができているか?
患者がリハビリによって運動能力や生活の質が向上することを理解し、その報酬に基づいて積極的に行動しているかを観察します。 -
☑ 報酬制度を理解しているか?
報酬制度やインセンティブが導入されている場合、それに患者が適切に反応しているかを確認します。
臨床へのヒント:
-
治療に基づく報酬の利用:
患者にとって意味のある報酬を設定し、リハビリのモチベーションを高めます。好きな活動やリフレッシュの時間を報酬として利用することが有効です。 -
報酬制度の説明:
報酬制度を患者に説明し、行動と結果がどのように関連しているかを理解してもらうことが重要です。患者が報酬の価値を理解することで、リハビリへの意欲が高まります。 -
行動と結果を結びつける:
リハビリでの努力がどのように具体的な改善につながるかを説明し、患者が自分の進歩を実感できるようにサポートします。
参考論文:
レウィス(2016年)の「What’s the Point?: A Review of Reward Systems Implemented in Gamification Interventions」では、報酬システムが患者の動機付けにどのように影響するかが分析されています。この研究は、報酬の使い方が行動変容にどのように役立つかを示しています。
4. 習慣の形成
被殻の役割:
被殻は、繰り返し同じ行動を行うことで習慣を形成するプロセスに関与しています。習慣が形成されると、日常生活における行動が無意識的に自動的に行われるようになります。リハビリにおいても、動作が習慣化されることで、持続的な改善が期待されます。
観察ポイント:
-
☑ 治療を自然に思い出せているか?
規則的な投薬や運動スケジュールを守り、治療やリハビリを継続的に行っているかを確認します。 -
☑ 自動的な反応が適切に行われているか?
日常の状況に対して無意識に適切な行動ができるかどうかを観察します。例えば、立ち上がる際に無意識に歩行器に手を伸ばすなど。 -
☑ 安全行動が習慣化されているか?
廊下を歩く際に手すりを使う、立ち上がる際に補助具を使うといった安全行動が自然に行われているかを確認します。
臨床へのヒント:
-
繰り返しの練習:
安全な習慣は繰り返しの練習によって形成されます。患者に繰り返し安全行動を促し、習慣として身につけるようサポートします。廊下を歩く際は手すりを使用するなどの行動を毎回確認し、定着させます。 -
正の強化の活用:
患者が安全行動を守った際には積極的に褒め、ポジティブなフィードバックを提供します。これにより、行動が強化され、習慣化が促進されます。 -
家族や友人のサポート:
家族や友人が患者の安全行動を見守り、必要に応じて助言や褒めることで、習慣の形成をサポートします。家族の協力は、特に退院後の生活での習慣化において重要です。
集中リハビリと分散リハビリ:
習慣の形成において、集中リハビリと分散リハビリのバランスが重要です。両者の長所を組み合わせることで、患者が効率的に習慣を身に付け、リハビリの効果を最大化できます。
集中リハビリの長所:
-
早期の進展:
高頻度でリハビリを行うことで、短期間で大きな進展が期待できます。 -
神経可塑性の促進:
集中的なリハビリは、脳の神経可塑性を最大限に活用し、運動機能の回復をサポートします。
集中リハビリの短所:
- 疲労の蓄積:
短期間に集中して行うため、患者が疲労を感じやすく、リハビリに対するモチベーションが低下することがあります。
分散リハビリの長所:
-
日常生活に密着したアプローチ:
患者の生活に組み込まれた柔軟なリハビリ計画が可能で、習慣化が促進されます。 -
柔軟性:
リハビリのスケジュールを患者のペースに合わせることで、長期的な持続が期待されます。
分散リハビリの短所:
- 一貫性の不足:
頻度が少ない場合、リハビリの一貫性が低下し、進展が遅くなることがあります。
バランスの取れたアプローチ:
集中リハビリと分散リハビリの両方を組み合わせたアプローチが推奨されます。初期段階では集中リハビリを行い、進展が見られたら分散リハビリに移行することで、長期的な習慣形成と改善を促します。
参考論文:
シモンら(2020年)の「Repetitions and dose in stroke rehabilitation」では、脳卒中リハビリにおける反復練習が習慣形成において重要であることが示されており、集中リハビリと分散リハビリを組み合わせることの有効性が確認されています。
-
解剖学的構造と位置:
脳内の被殻の解剖学的位置を説明します。 それはどのような構造物の一部であり、その隣接する構造物は何ですか? -
血液供給と予後:
主に被殻に血液を供給する動脈はどれですか? また、これが脳の状態の予後に関して重要なのはなぜですか? -
運動機能経路:
運動制御における、特に被殻に関わる大脳基底核の直接路と間接路の役割を説明できますか? -
病理学的状態:
被殻の損傷または変性がパーキンソン病やハンチントン病などの状態にどのような影響を与えるかについて話し合います。 脳梗塞や片麻痺とどのような関係があるのでしょうか? -
MRI 観察:
被殻の形状、外観、隣接する構造など、MRI 画像で注目すべき具体的な点は何ですか? -
臨床観察ポイント:
運動計画と実行における被殻の機能に関連する重要な臨床観察ポイントは何ですか? -
強化学習:
強化学習における被殻の役割を説明します。 この領域の機能障害は臨床的にどのように現れるのでしょうか? -
報酬の予測:
被殻は報酬の予測と意思決定プロセスにどのように貢献するのでしょうか? -
習慣の形成:
習慣の形成における被殻の役割について話し合います。 被殻機能不全に関連する習慣形成の問題を示唆する臨床症状は何ですか? -
リハビリテーション戦略:
運動制御と習慣形成における被殻の役割の観点から、集中的で分散的なリハビリテーションの長所と短所を考察します。 最近の研究によると、リハビリテーションへのバランスの取れたアプローチとは何ですか?
-
解剖学的構造と位置:
被殻は前脳に位置し、大脳基底核の一部です。淡蒼球とともにレンズ核を形成し、両半球の外側、淡蒼球の外側、および内包の内側に位置しています。 -
血液供給と予後:
被殻への血液供給は主に中大脳動脈のレンズ枝から行われ、一部は前脈絡動脈から供給されます。この血液供給は脳卒中などの病態において予後に直接影響を与え、損傷部位や範囲によって回復の可能性が異なります。 -
運動機能経路:
被殻は直接路と間接路を通じて運動制御に関与します。直接路は運動の開始を促進し、間接路は運動を抑制します。これらの経路のバランスは、パーキンソン病などの症状において非常に重要で、直接路の低下や間接路の過剰な活動が運動障害を引き起こします。 -
病理学的状態:
被殻の損傷は、パーキンソン病やハンチントン病などで運動機能に深刻な影響を与えます。また、脳卒中により被殻が損傷されると片麻痺が発生し、運動制御の障害を引き起こします。 -
MRI 観察:
MRIでは、被殻は大きな豆または三日月のように見え、淡蒼球や内包の近くに位置します。被殻はT1強調画像で周囲より明るく、形状が明瞭に観察されます。 -
臨床観察ポイント:
被殻の機能不全がある場合、運動計画に関する問題や動作の開始が遅れる、さらには振戦や不随意運動が観察されることが多く、これらの症状がリハビリの対象になります。 -
強化学習:
強化学習において、被殻は報酬と罰に対する反応に関与します。機能障害がある場合、患者は新しい行動を適切に学習できず、結果から学ぶことが困難になります。これは、リハビリにおける適応の遅れや失敗として現れることがあります。 -
報酬の予測:
被殻は報酬を予測し、意思決定プロセスをサポートします。機能障害があると、患者はリハビリに対するモチベーションが低下し、報酬制度を理解することが難しくなることがあります。 -
習慣の形成:
被殻は繰り返し行動することで習慣形成に関与します。機能不全がある場合、安全な習慣や日常のルーチンを自然に行うことが難しく、記憶障害や自動的な反応の欠如が見られます。 -
リハビリテーション戦略:
集中的なリハビリテーションは、短期間での進展や神経可塑性の強化を促しますが、疲労やリソース不足のリスクがあります。一方、分散型リハビリテーションは柔軟性があり、長期間にわたる継続が可能ですが、リハビリの一貫性が失われる可能性もあります。バランスの取れたアプローチでは、集中リハビリテーションを最初に行い、その後分散リハビリを取り入れることで長期的な効果を目指します。
被殻を意識したリハビリテーション展開例
登場人物
- 療法士:金子先生
- 患者:丸山さん
ストーリー
初回セッション:評価と課題設定
丸山さんは初めてリハビリテーション室に入り、椅子からの立ち上がり動作に挑戦します。金子先生は、動作の評価を行い、具体的な課題を設定します。
金子先生:「丸山さん、まず普通に椅子から立ち上がってみてください。」
丸山さんは座った状態から立ち上がろうとしますが、動作の開始が遅れ、体幹を前に倒す動作が不十分なため、立ち上がりに失敗します。これを繰り返し、途中で疲れた様子を見せます。
金子先生:「動作の始まりが少し遅いですね。それと、体をもっと前に倒すことで、より楽に立ち上がれるはずです。」
総合評価とリハビリ目標の設定
初回の評価をもとに、金子先生は丸山さんの総合評価を行い、リハビリの目標を設定します。
金子先生:「丸山さん、立ち上がりの動作をもう少しスムーズにするために、体幹の前傾を意識し、動作をもっとスムーズに始められるように練習していきましょう。今回はその部分を中心にやりますね。」
リハビリ目標:
- 椅子からの立ち上がりにおいて、スムーズな体幹の前傾と動作開始のタイミングを改善し、立ち上がれるようになること。
リハビリの計画と実施
リハビリプラン:観察と模倣を取り入れた運動学習
- 選択的なデモンストレーション:
- 多感覚の活用:
- 運動イメージの使用:
- 初期段階のサポート:
- リアルタイムのフィードバック:
1. 選択的なデモンストレーション
金子先生は、丸山さんの生活に直結する「椅子から立ち上がる動作」をデモンストレーションします。金子先生が意識的にゆっくりとした動作で、体の動きを示します。
金子先生:「見てくださいね。まず、足を肩幅に開き、体を少し前に倒して……次に、足で床をしっかりと押し上げて立ち上がります。」
丸山さん:「体を前に倒すのが大事なんですね。」
金子先生:「その通りです。この動作は立ち上がりの安定に重要ですから、意識してみましょう。」
2. 多感覚の活用
金子先生は、視覚的なデモンストレーションに加え、口頭で動作のポイントを説明し、触覚も取り入れます。例えば、丸山さんが足に体重をかける瞬間、金子先生が軽く支えながら、体がどの方向に向かっているかを感じ取れるようにします。
金子先生:「立ち上がるときには、膝の上にしっかり体重をのせていきましょう。そして、少し前に倒れると、足元に力が入りやすくなります。」
丸山さん:「わかりました。膝に体重をかけるのを感じてみます。」
金子先生はさらに、丸山さんの手を軽く押しながら、「これが床を押す感覚ですよ」と教え、全体の動作が理解しやすくなるよう支援します。
3. 運動イメージの使用
丸山さんに実際に立ち上がる前に、頭の中で立ち上がり動作をイメージしてもらい、動作の流れをシミュレーションします。これにより、動作の準備が進み、実行時の精度が高まります。
金子先生:「では、次は一度目を閉じて、立ち上がる動作をイメージしてみましょう。体を前に倒し、足で床を押し上げる感覚を思い描いてみてください。」
丸山さん:「はい、やってみます。……うまくできる気がしてきました。」
金子先生:「そのイメージを持ちながら、実際に動いてみましょう。」
このように運動イメージを用いることで、丸山さんは動作をスムーズに再現することができるようになります。
4. 初期段階のサポート
金子先生は、丸山さんが正確に動作を学べるように、初期段階ではしっかりと支えながら練習を行います。丸山さんが動作を進めやすいように、金子先生は膝の角度や体重のかけ方をサポートします。
金子先生:「今は私が支えていますので、安心して体を前に倒してみてください。そしてそのまま、足に力を入れて立ち上がります。」
丸山さん:「おかげで安心して立てますね。少しずつできそうな気がしてきました。」
5. リアルタイムのフィードバック
丸山さんが立ち上がりの動作を行う際に、金子先生はリアルタイムでフィードバックを行い、動作の修正ポイントを即座に伝えます。例えば、体が十分に前傾していない場合など、動作の修正が必要な箇所を伝えます。
金子先生:「今の動作も良かったですよ。ただ、体を前に倒すタイミングを少しだけ早めにすると、さらにスムーズに立ち上がれるかもしれません。」
丸山さん:「わかりました、もう一度やってみます。」
金子先生:「いいですね!その調子です。次はさらにスムーズに動けるように意識してみましょう。」
結果と進展
集中的なリハビリで得た経験を通じ、丸山さんは「椅子から立ち上がる」動作をよりスムーズに行えるようになりました。特に、運動イメージとデモンストレーションの観察から得た知識が、動作の質の向上に貢献しました。
金子先生:「丸山さん、動作がだんだんと安定してきましたね。次は、日常生活の中でもこの動作を意識してみてください。これからは少しずつリハビリの頻度を調整しながら、分散リハビリも取り入れていきましょう。」
丸山さん:「ありがとうございます!リハビリを続けて、病棟でももっと動けるようになりたいです。」
丸山さんは分散リハビリでの練習を通じて、学んだ動作を日常生活に取り入れ、さらに改善を重ねていきます。
今回のYouTube動画はこちら
退院後のリハビリは STROKE LABへ
当施設は脳神経疾患や整形外科疾患に対するスペシャリストが皆様のお悩みを解決します。詳しくはHPメニューをご参照ください。

STROKE LAB代表の金子唯史が執筆する 2024年秋ごろ医学書院より発売の「脳の機能解剖とリハビリテーション」から
以下の内容を元に具体的トレーニングを呈示します。


STROKE LABではお悩みに対してリハビリのサポートをさせていただきます。詳しくはHPメニューをご参照ください。

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)















