【2022年版】脊髄損傷の評価「ASIA」から感覚/運動/筋力を学ぶ!!脊損後の運動機能回復と脳の組織化


概要
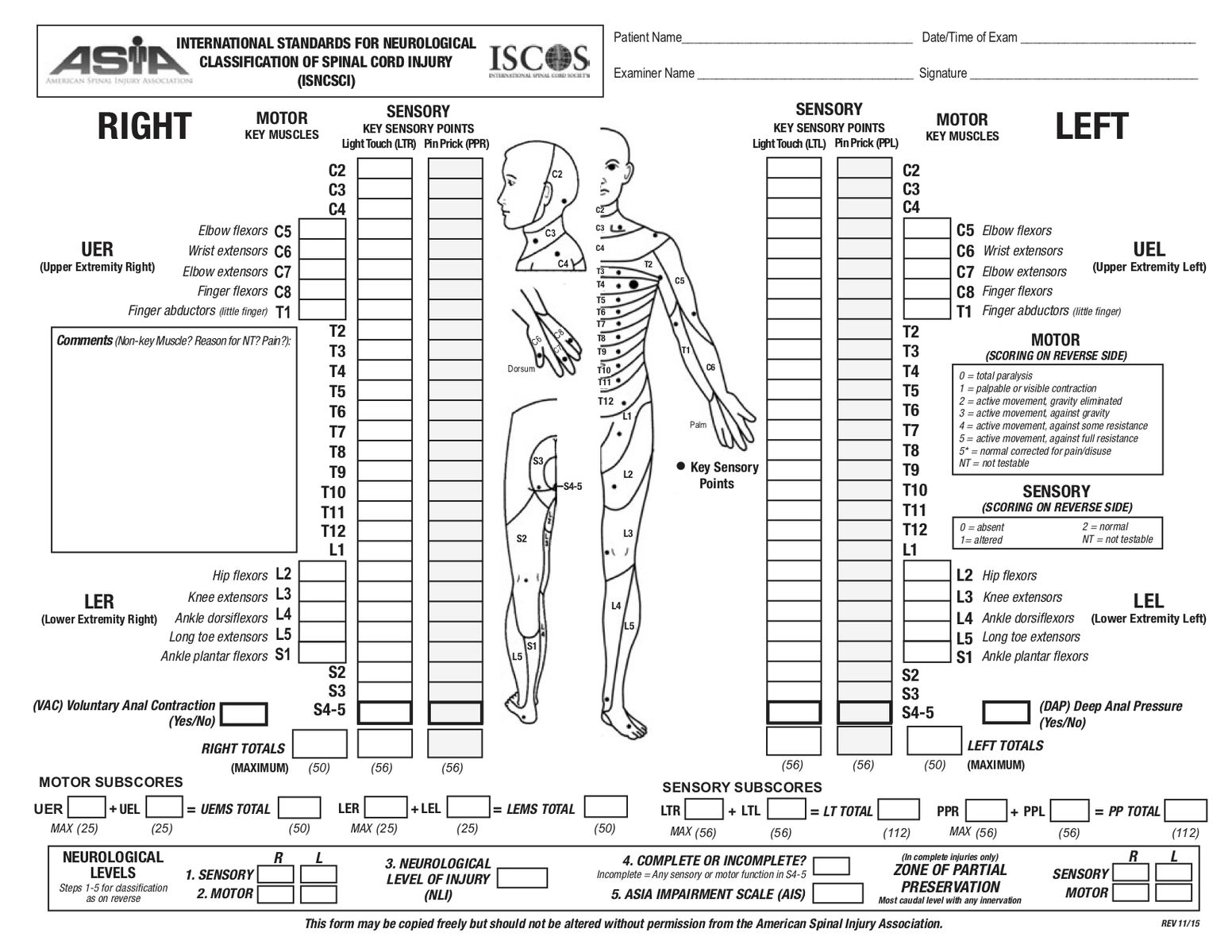
脊髄損傷は、自律神経系の機能だけでなく、感覚・運動神経の信号の伝導を著しく損なわせたり、停止させます。したがって、皮膚節と筋節を系統的に検査することで脊髄の患部を特定することができます。
脊髄損傷の神経学的分類のための国際基準(ISNCSCI)は、一般にASIA試験と呼ばれ、標準化された感覚と運動評価に基づく脊髄損傷の普遍的分類ツールとして米国脊髄損傷協会(ASIA)が開発し、2019年に最新の改訂版が出版されています。
運動検査と感覚検査の両方を行い、左右それぞれの感覚レベルと運動レベル、※神経学的高位(neurological level of injury:NL I)、損傷が完全麻痺か不完全麻痺かを判断するものです。
※脊髄の運動・感覚機能の双方から、機能が残存する最下位の髄節を判定する。AIS とともに判定される。
感覚検査
Key Sensory Pointは皮膚知覚帯と関連する位置にある。表在触覚(LT、粗大的な触覚)とピン痛覚(PP)を用いて両側からテストします。
表在触覚にはコットンチップアプリケータ、ピン痛覚には検査用の安全な針を用いて行います。
正常な基準として患者の頬の感覚と比較して評価されます。
採点には3段階評価を採用しています。
0 = 無し
1 = 変化あり -知覚過敏を含む知覚障害または部分的な知覚
2 = 正常または無傷 – 頬と同様
NT = テスト不可
脊髄損傷の神経学的分類の国際基準(ISNCSCI)
感覚検査のキーポイント(Key Sensory Point)の説明
-
- C2 後頭骨隆起から1cm外側
-
- C3 鎖骨正中線の鎖骨上縁
-
- C4 肩鎖関節上
-
- C5 外側の肘関節のすぐ近く
-
- C6 親指近位骨背面
-
- C7 中指近位骨背面
-
- C8 小指近位骨背面
-
- T1 内側上顆の直下
-
- T2 腋窩の頂点
-
- T3 鎖骨中線と第3肋間
-
- T4 鎖骨中線と乳頭線上の第4肋間
-
- T5 鎖骨中線と第5肋間 T4 とT6の中間
-
- T6 鎖骨中線と剣状突起レベルの第6肋間
-
- T7 鎖骨中線とT6とT8の中間の第7肋間 レベル剣状突起と臍の間の4分の1の距離
-
- T8 鎖骨中線と第8肋間 T6とT10の中間 – レベル剣状突起と臍の間の半分の距離
-
- T9 鎖骨中線と第9肋間 T8とT10の中間 – レベル剣状突起と臍中線と第8肋間 T10とT10の中間
-
- T10 鎖骨中線と臍の高さの第 10 肋間スペース
-
- T11 鎖骨中線と第 11 肋間スペース T10 と T12 の中間点 – 臍の高さと鼠径靭帯の中間点
-
- T12 鎖骨中線と鼠径靭帯
-
- L1 T12とL1の感覚点の中間点
-
- L2鼠径靭帯と大腿骨内側部の中間点を結んだ大腿部前面
-
- L3 膝上大腿骨内側顆
-
- L4 内踝
-
- L5 第3中足趾節関節の足背部
-
- S1 踵骨の外側側面
-
- S2 膝窩の中間点
-
- S3 坐骨結節または臀部下窩の上
-
- S4-S5肛門周囲<1cm外側から粘膜接合部まで
深部の肛門の感覚は、本格的に実施する場合は手袋をはめ、潤滑油を塗った人差し指で、陰核神経S4/5の体性感覚に支配されている内肛門壁を優しく圧迫します。圧力の感じ方は、「ない」「ある」で評価します。この検査で肛門部に再現性のある圧迫感を感じた場合、その患者には感覚的不完全病変があることを意味します。
S4-5で軽い触覚やピンを刺すような感覚がある人は、すでにSensory Incomplete損傷の指定を受けているため深部の肛門感覚(DAP)の評価は必ずしも必要ではありません。
感覚レベル・スコア
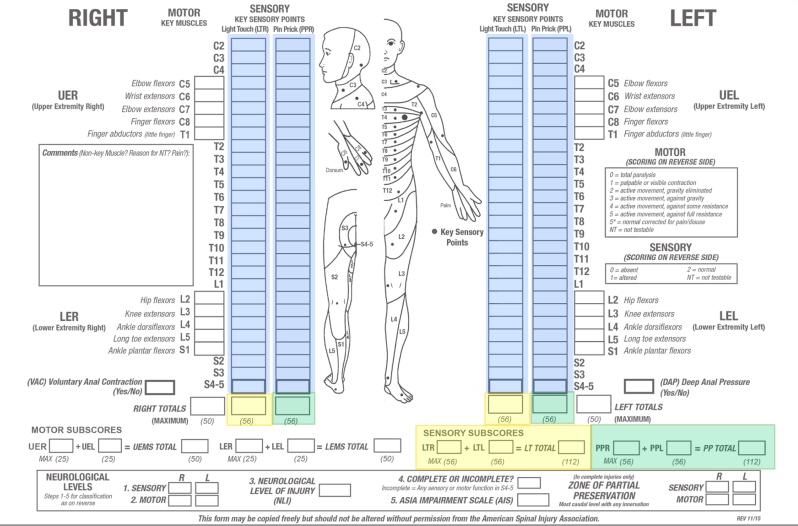
表在触覚とピン痛覚(鈍い/鋭い)感覚の両方について、最も尾側にある無傷の皮膚分節と定義されます。感覚レベルは、左右各28個の皮膚分節内の主要な感覚点の検査を行うことで決定され、左右で異なる場合があります。
感覚レベルは、軽い触覚やピンを刺すような感覚が損なわれているか、ない最初の皮膚分節レベルのすぐ上に位置する無傷の皮膚分節レベルであり、右側と左側で異なる場合があるので、身体の各側について決定する必要があります。
ピン痛覚と表在触覚ライトタッチに関する各皮質の感覚スコアを、皮膚分節と左右の体側に渡って合計し、2つの要約感覚スコアを生成することができます。
正常な感覚を2点として、表在触覚又はピン痛覚の28のキーポイントの左右を2点とするとスコアは各々最大56点で最大112点となります。感覚スコアは、感覚機能の変化を数値で記録する手段ですが、必要なキーセンサリーポイントがテスト不可能な場合は計算できません。
動画で感覚検査を一部確認できます↓↓↓
運動感覚に対する検査
C5-T1およびL2-S1の10対の筋の主要な運動機能を両側から検査します。不適切なポジショニングと安定化は、他の筋肉による代用につながり、等級付けされる筋機能を正確に反映しません。
採点は6点満点で行われます。
0 = 完全麻痺
1 = 触知可能または可視的収縮
2 = 活動的運動、重力を排除した全可動域
3 = 活動的運動、重力に対する全可動域
4 = 活動的運動、重力に対する全可動域および筋特異的な位置での中程度の抵抗
5 = 正常な活動的運動、重力に対する完全な可動域、十分な抵抗が確認された場合は正常とみなされる。
NT = テスト不可能
例:固定、等級付けができないほどの激痛、手足の切断、可動域の50%以上の拘縮が原因
各主要筋機能は、頭-尾の順番で検査します。
スコアに影響を与える可能性のある痛み、痙性、拘縮を除外するため、徒手筋力検査(MMT)を行う前に、関節を全可動域で動かすことが重要です。
主要筋機能および筋の説明
-
- C5 肘関節屈曲:上腕二頭筋(肘屈曲・前腕回外)
-
- C6 手関節背屈:長橈骨手根伸筋、短橈側手根伸筋
-
- C7 肘関節伸展:上腕三頭筋
-
- C8 中指の屈曲:深指屈筋
-
- T1 小指の外転:小指外転筋
-
- L2 股関節屈曲:腸腰筋
-
- L3 膝関節伸展:大腿四頭筋
-
- L4 足関節背屈:前脛骨筋
-
- L5 足趾伸展:長趾伸筋
-
- S1 足関節底屈:腓腹筋、ヒラメ筋
外肛門括約筋は、下垂体神経の体性運動成分S2-4によって支配されています。収縮の有無は、「なし」「あり」で評価します。
この検査中に自発的な肛門収縮があれば、患者は運動不完全損傷であることを意味します。
検査者は、随意的肛門収縮と、バルサルバ法でのみ生じる傾向のある反射的肛門収縮を区別するよう注意する必要があります。
運動レベル・スコア
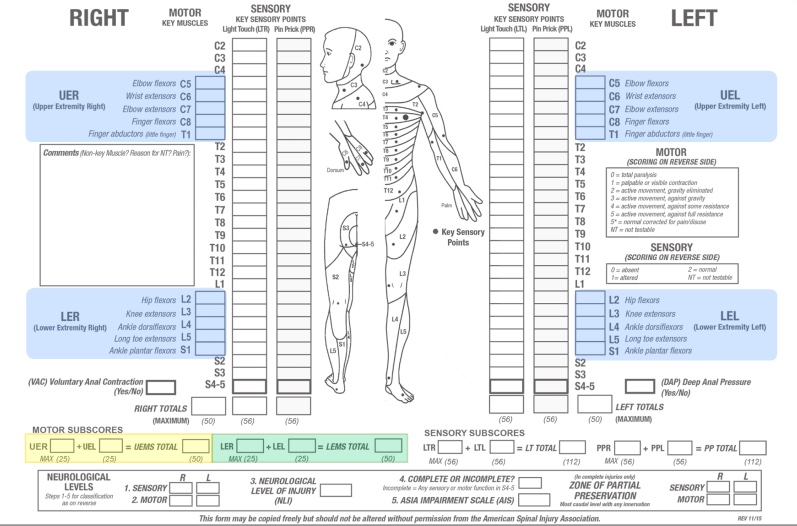
運動レベルとは、少なくとも3(仰臥位検査)の等級を持つ最も弱い主要筋機能によって定義され、そのレベル以上のセグメントによって表される主要筋機能が無傷(5として等級付け)であると判断されます。
運動レベルは、上記と同様に、左右各10筋節内の主要筋機能を調べることにより決定され、左右で異なる場合があります。
臨床的に検査可能な筋節が存在しない領域、すなわちC1~C4、T2~L1、S2~S5では、そのレベル以上の検査可能な運動機能も正常であれば、運動レベルは感覚レベルと同じと推定されます。
例:感覚レベルがC4で、C5運動機能強度(または強度等級<3)がない場合、運動レベルはC4です。
運動スコアは各筋群および左右で合計し、上肢と下肢の運動スコアを1つずつ作成します。正常筋力は、各筋機能に対して5段階で評価されます。上肢の5つの主要筋機能それぞれについて5点とすると、各上肢の最大得点は25点、合計50点となります。
下肢の5つの主要筋機能でそれぞれ5点を獲得すると、各肢の最大スコアは25点となり、下肢の合計スコアは50点となります。
以前のバージョンでは、四肢の運動スコアの合計を100とし て計算していましたが、脊髄損傷後の回復の指標として、また臨床試験の結果指標としての運動スコアの構成の妥当性は、上肢と下肢の運動スコアを合計せず、独立してスコアする場合に高いので、現在は上肢と下肢のスコアを別々に検討することが推奨されています。
運動スコアは、運動機能の変化を数値で記録する手段ですが、必要な筋機能が検査不可能な場合は計算できません。
神経学的傷害レベルの決定
神経学的損傷レベルは、吻側の感覚と運動機能が正常で無傷であること(グレード5)を条件に、身体の両側の感覚と抗重力筋機能強度(グレード3以上)が無傷の脊髄の最も尾側のセグメントを特定することによって決定されます。
感覚レベルとは、軽い触覚とピンを刺すような感覚(Score = 2)の両方について、最も尾側にある無傷の皮膚分節を指します。
運動レベルとは、運動検査で少なくともグレード3の主要筋機能を有する最も尾側の筋節を指します。
右-感覚レベル、左-感覚レベル、右-運動レベル、左-運動レベルの4つのレベル間で最も尾側の無傷の部分に相違がある場合、神経学的損傷レベルはこれらの4つのレベルのうち最も頭側のセグメントと見なされます。
ASIA障害尺度(AIS)
脊髄損傷は、仙骨の温存に基づいて神経学的に「完全」または「不完全」に分類されます。
これは、最も尾側の仙骨セグメントにおける感覚または運動機能の存在、すなわちS4-5皮膚分節における軽い触覚またはピンプリック感覚の維持、深部の肛門圧または随意肛門括約筋収縮を指します。
完全な傷害:仙骨の温存がないこと、すなわちS4-5で感覚・運動機能がないことです。
不完全な損傷:仙骨の温存がある場合、S4-5において感覚および/または運動機能が部分的に保たれていること。
障害の程度の等級付けには、以下のASIA Impairment Scale (AIS)の呼称が使用されます。
- A 完全 仙骨部S4-S5には感覚・運動機能が保たれていない。
- B 感覚的不完全 感覚はあるが運動機能はない 神経レベル以下で、仙骨部S4-S5を含む。左右どちらかの運動レベルから3レベル以上の運動機能が保たれていないもの
- C Motor 不完全な運動機能が神経学的レベル以下に保たれている。
神経学的損傷レベル以下の主要筋機能の半分以上が筋力グレード3未満(グレード0~2)。
- D 運動 不完全性 運動機能が神経レベル以下に保たれている。
NLI以下の主要筋機能の半分以上(半数以上)が筋力グレード3以上
- E 正常 ISNCSCIで検査した感覚と運動機能が全区間で正常と判定された場合。過去に障害があった場合AISグレードはEとなる。
不完全損傷は、臨床症状によってさらに5つのタイプに分類されます。
それらは以下の通りです。
- 中心脊髄症候群
- 脊髄円錐症候群
- ブラウン・セカール症候群
- 馬尾症候群
- 前脊髄症候群
部分保存領域(ZPP)
以前は、部分保存領域(ZPP)は完全損傷ASIA障害尺度-等級A(AIS A)のみに使用されていました。
2019年の改訂で、ZPPはAISの等級に関係なくすべてのケースに適用されるようになりました。
ZPPは、感覚または運動レベルの尾方にある皮膚節と筋節で部分的に神経が残っているものを指します。感覚または運動ZPPの範囲は、それぞれ感覚または運動機能を有する最も尾側のセグメントによって決定され、左右両方、および感覚と運動機能に関して記録されるべきです。
例 :左の感覚レベルがC6で、C7からT1まで何らかの感覚がある場合、ワークシートの右の感覚ZPPブロックに「T1」が記録される。
患者への説明の重要性
ASIA検査は、脊髄損傷後72時間以内に完了する必要があり、回復を確実に予測するために行われます。しかし、この検査は大きな外傷を受けた患者にとっては不快で混乱を招くものです。患者がより快適に過ごせるようにするために、検査の理由と内容を説明することが不可欠です。

カテゴリー
脳科学・脊髄損傷
タイトル
脊髄損傷受傷後6か月後の運動回復と脊髄-脳の構造・機能的再組織化との関連
Motor recovery at 6 months after admission is related to structural and functional reorganization of the spine and brain in patients with spinal cord injury. Hou J, Xiang Z, Yan R, Zhao M, Wu Y, Zhong J, Wu J (2016)
なぜこの論文を読もうと思ったのか?
・近年の脳科学研究により、脊髄損傷や切断など、脳実質の損傷がなくとも受傷後に脳が大きく変化することが明らかとなっている。一方、臨床場面では脳卒中者に対する神経科学的根拠に基づいた介入体系は構築されつつあるものの、その他疾患においてその重要性は認識されていない。
・今回、脊髄損傷者を対象とした受傷後の脳再組織化に関する最新の知見を知ることで、運動療法や生活指導の考案に神経学的知見を盛り込みたいと考えた。
内 容
概 要
・脊髄損傷者は、受傷後に多様な脳変化が生じることが知られている。構造的には、一次運動感覚野における下肢支配領域の灰白質容積の縮小(Freund et al., 2011; Henderson et al., 2011 )や、機能的には手部・顔面刺激時の賦活ピーク地点の内側偏移(Henderson et al., 2011)などが報告されている。
・しかし、これらの変化は実際の運動機能とどう関係があるのか、は検討されていなかった。本研究では、受傷時点から6か月後のAISの改善率(Motor recovery rate)と、MRIにより計測した
①脊髄厚(Cross-Sectional Spinal Cord Area Analysis)
②大脳皮質厚(Cortical thickness analysis)
③白質結合強度(DTI)
④機能的結合性(Functional Connectivity Analysis)
との関係を明らかにすることを目的とした。
・対象は10人の機能回復良好群(C6~T12損傷、AIS: A~D)、15人の機能回復不良群(C5~T12損傷、AIS: A~D)および25人の健常者として、MRIガントリー内にて上記4項目の計測を行った。
・結果は、
①脊髄厚は機能回復不良群のみ有意に低値
②大脳皮質厚は特にSMAやPMCにおいて機能回復不良群が有意に低値
③白質結合強度は機能回復不良群の下肢支配領域および内包後脚において有意に低値
④機能的結合性は機能回復良好群において健常者よりもM1やSMA、PMCを含む運動ネットワークにおける半球間結合性が高値となった。また、Motor recovery rateと右一次運動野のDTI値(FA)ならびに右補足運動野の大脳皮質厚は強い正の相関を示した。これらのことから、SMAやPre motorcortexからM1を介さず直接脊髄に投射する繊維が、運動機能回復に関与する可能性が示唆された。
目 的
・受傷時点から6か月後のAISの改善率(Motor recovery rate)と、MRIにより計測した①脊髄厚(Henderson et al., 2011)、②大脳皮質厚(Cortical thickness analysis)、③白質結合強度(DTI)、④機能的結合性(Functional Connectivity Analysis)との関係を明らかにすること
方 法
●対象:損傷高位がC6~T12の脊髄損傷者25名を、10人の機能回復良好群(AIS: A~D)、15人の機能回復不良群(C5~T12損傷)の2群に振り分けた。また、25人の健常者に対しても同計測を行い、3群間での比較を行った。
●手順:
1.被検者を対象としてbaselineのAISを計測した。
2.その後、平均して受傷後9週間の時点で、MRIで下記の4項目を計測した。
①脊髄厚(Cross-Sectional Spinal Cord Area Analysis)
②大脳皮質厚(Cortical thickness analysis)
③白質結合強度(DTI)
④機能的結合性(Functional Connectivity Analysis)
3.受傷後6か月が経過した時点で、再度AISを計測した。また、差分 / 100-1st motor score ×100 によりMotor recovery rate を算出した。
4.AISが1段階以上向上した被検者を機能回復良好群、改善しなかった被験者を機能回復不良群に振り分けた。
5.3群間で結果を群間比較した。また、Motor recovery rateと各測定の結果の相関を算出した。
結 果
①C2レベルの脊髄厚(Cross-Sectional Spinal Cord Area Analysis)
AのC2レベルの断面積を比較した。脊髄厚は機能回復不良群のみ有意に低値であった。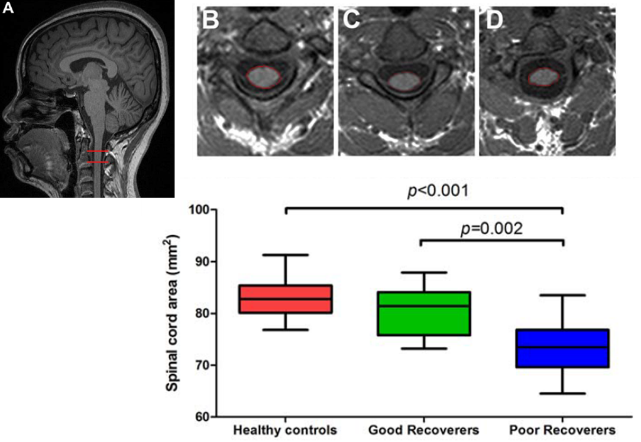
②大脳皮質厚(Cortical thickness analysis)
大脳皮質厚は、M1は健常群が有意に暑く、脊髄損傷者は有意に低下していた。
機能回復不良群はSMAやPMCにおいて有意に低値であった。
機能回復良好群と不良群の比較を行うと、右SMA、右PMCの皮質厚が、不良群において低値であった。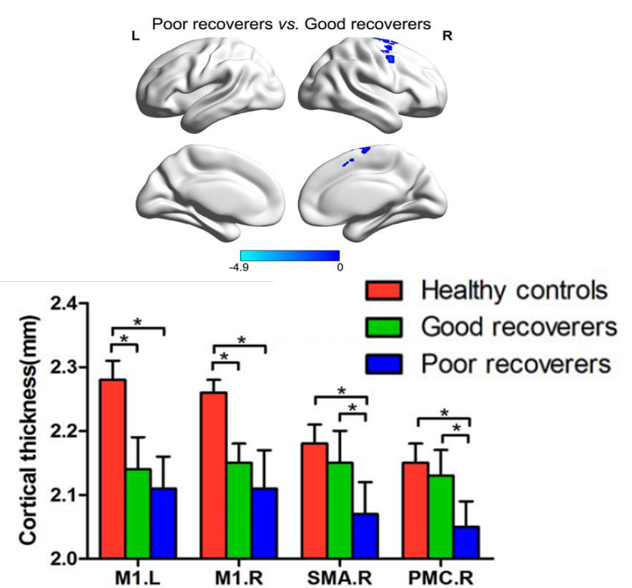
③白質結合強度(DTI)
Aは健常者-回復不良群、Bは回復良好群-健常群、Cは回復良好群-不良群、の比較である。
一次運動野の下肢領域と、右内包後脚に有意な違いが見られた。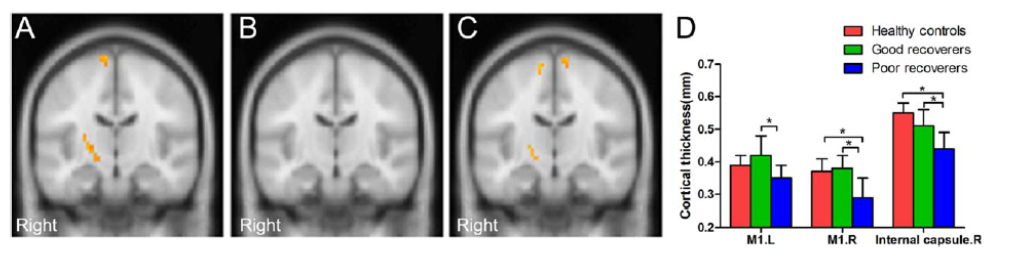
④機能的結合性(Functional Connectivity Analysis)
機能的結合性は機能回復良好群において健常者よりもM1やSMA、PMCを含む運動ネットワークにおける半球間結合性が高値となった。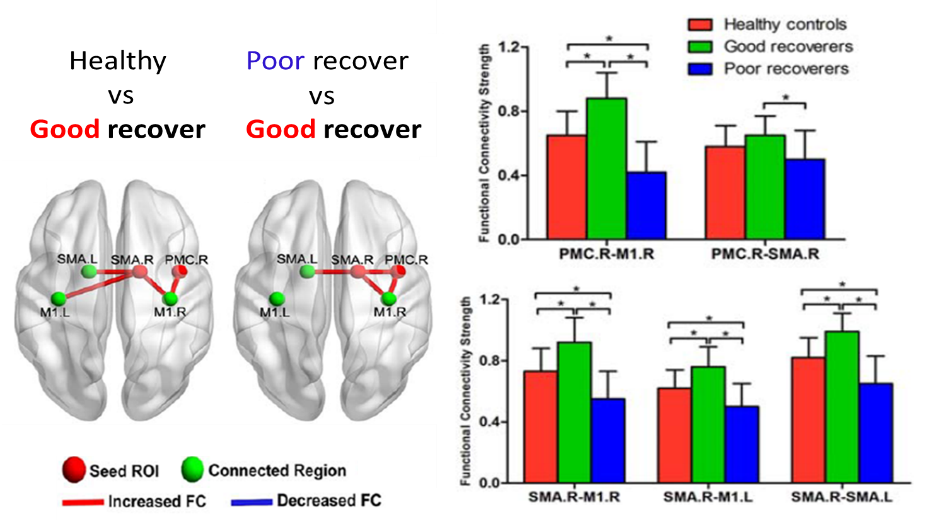
⑤Motor recovery rateと各測定の結果の相関
Motor recovery rateと右M1のDTI値(FA)ならびに右SMAの大脳皮質厚は強い正の相関を示した。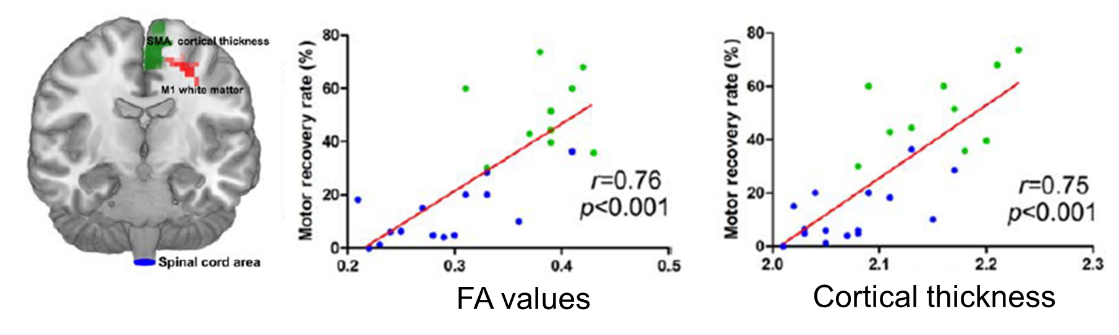
また、Motor recovery rateと右SMAと右M1間の機能的結合性、右SMAと左SMA間の機能的結合性は強い正の相関を示した。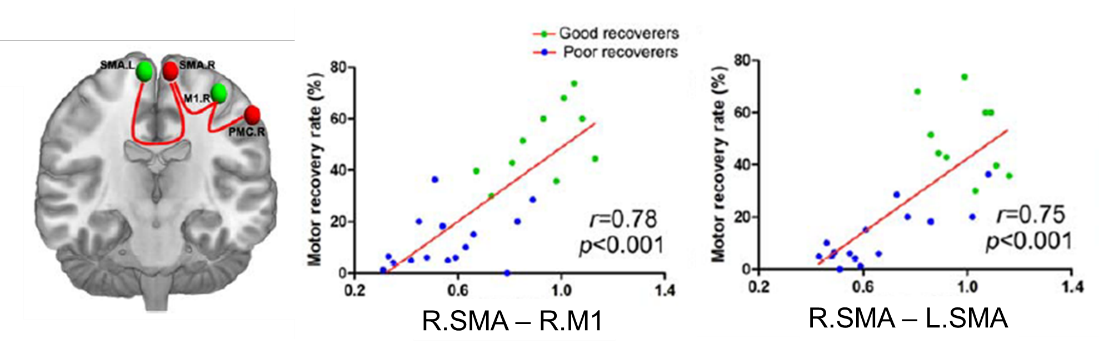
考 察
●脊髄損傷の回復には脳の力が必要である
脊髄損傷により身体に麻痺領域を抱えることは、脳-脊髄-末梢間を連絡する遠心性信号出力および求心性信号入力の絶対量が減少する。本研究においても、これにより特に回復不良群において、脊髄や大脳皮質の厚さが減少したと考えられる。
C2レベルの脊髄や、大脳皮質自体に直接の損傷はなくとも、入出力する信号が増減することにより、その形態学的な変化や、運動関連ネットワークの機能的な結合性に変化が生じることは重要な知見である。
一方、運動機能回復良好群は異なる結果を示し、脳と機能回復との関係が示唆された。Isa(2017)によるレビュー論文にも、”The brain is needed to cure spinal cord injury.”というタイトルがつけられている。すなわち、多くの研究者が脊髄損傷者の機能回復に脳の関与が重要であることを示唆している。このような点を患者様に説明しつつ、トレーニングや自主練習を共に考案していくことが必要であると考えられる。
●SMAとPMCは運動機能回復に重要な役割を果たす
SMAとPMCは脳卒中後の運動機能回復に寄与する領域とされている(Pantanoet al., 1996; Riecker et al., 2010)。これは、SMAは“運動の開始”に関わり、かつ脊髄への直接投射経路を形成しているため、皮質脊髄路損傷後に代償的に機能すると考えられるためである。
また、PMCは”運動企画” に関わり、同じように脊髄への直接投射経路を形成している。回復良好群はこれらの経路が代償的に作用し、機能向上に寄与したと考えられる。瞬間的に力発揮をしたり、協調性が必要とされる運動要素を取り組んだ運動療法が有効と考えられるが、この点はあくまで推測であり、今後の検討が必要である。
私見・明日への臨床アイデア
・SMAやPMCは内発的な運動制御と関連するとされている。脊髄損傷者のリハビリテーションにおいて十分な効果検証が必要であるが、単調な筋力トレーニングを反復し筋量を増加させるのみでなく、課題志向型な要素や協調運動的な要素を取り入れ、運動関連ネットワークを十分に賦活させるようなメニューを組む必要もあると、本研究から推察される。
・また、スポーツ場面でも体幹筋が持続的に安定していると、上下肢のパフォーマンスも向上することが知られている。運動療法やハンドリングへ応用するには療法士の技術が問われるところであるが、例えば上肢のプレーシング行い、骨盤のtiltingにより体幹筋の賦活を行う。その状態で立ち上がりや歩行の運動を行うと、効率よく運動が行えることが考えられる。
・逆に脳卒中者や高齢者では皮質脊髄路の損傷や機能低下により、間接的に一次運動野内の連関にも影響を及ぼすことが考えられる。このような脳状態を推測しながら介入できれば、まさしく療法士の強みではないだろうか。
職種 理学療法士

脳卒中の動作分析 一覧はこちら
塾講師陣が個別に合わせたリハビリでサポートします

1981 :長崎市生まれ 2003 :国家資格取得後(作業療法士)、高知県の近森リハビリテーション病院 入職 2005 :順天堂大学医学部附属順天堂医院 入職 2012~2014:イギリス(マンチェスター2回,ウェールズ1回)にてボバース上級講習会修了 2015 :約10年間勤務した順天堂医院を退職 2015 :都内文京区に自費リハビリ施設 ニューロリハビリ研究所「STROKE LAB」設立 脳卒中/脳梗塞、パーキンソン病などの神経疾患の方々のリハビリをサポート 2017: YouTube 「STROKE LAB公式チャンネル」「脳リハ.com」開設 現在計 9万人超え 2022~:株式会社STROKE LAB代表取締役に就任 【著書,翻訳書】 近代ボバース概念:ガイアブックス (2011) エビデンスに基づく脳卒中後の上肢と手のリハビリテーション:ガイアブックス (2014) エビデンスに基づく高齢者の作業療法:ガイアブックス (2014) 新 近代ボバース概念:ガイアブックス (2017) 脳卒中の動作分析:医学書院 (2018) 脳卒中の機能回復:医学書院 (2023) 脳の機能解剖とリハビリテーション:医学書院 (2024)